Прикрепление плодного яйца к матке
Содержание:
- Как понять, что эмбрион прикрепился к стенке матки?
- Что происходит в организме женщины после неудачного ЭКО?
- Что это такое
- Подготовка к процедуре ЭКО
- Яичниковое бесплодие (эндокринное)
- Обследования перед ЭКО
- Искусственное оплодотворение и имплантация эмбриона
- На какой день происходит имплантация эмбриона?
- В заключение
Как понять, что эмбрион прикрепился к стенке матки?
Существуют ли определенные признаки имплантации плодного яйца в эндометрий? Несмотря на то, что этот этап гестации может пройти бессимптомно, некоторые женщины по определенным признакам могут определить, что беременны, еще до задержки месячных. Процесс имплантации эмбриона сопровождается такими симптомами:
- кровянистые выделения,
- тянущая боль внизу живота,
- изменение базальной температуры.
Кровянистые выделения не менструального характера
Приблизительно через 7 дней после незащищенного интимного контакта женщина замечает мажущие красно-коричневые выделения на белье. Еще до задержки месячных этот симптом указывает на то, что произошло оплодотворение и внедрение бластоцисты произошло успешно.
Характер выделений при имплантации эмбриона:
- скудные, мажущие кровотечения,
- длятся не более 48 часов,
- цвет разной интенсивности – от розового до коричневого,
- неприятный запах отсутствует.
Почему прикрепление эмбриона к матке сопровождается кровянистыми мазками? Это связано с тем, что в процессе внедрения бластоцисты в поверхностный слой матки травмируются мельчайшие капилляры эндометрия. Беспокоиться не стоит, микротравмы очень быстро заживают.
Имплантационное кровотечение бывает не у всех женщин, но это вовсе не значит, что имплантация плодного яйца не состоялась. Женщины, прошедшие через процедуру ЭКО, с нетерпением ждут этих признаков, но более точно определить, прижился ли эмбрион, позволяет ультразвуковая диагностика.
Базальная температура
Другой симптом прикрепления плодного яйца – это изменения базальной температуры. Базальной называется температура тела в состоянии полного спокойствия. По ней можно отследить овуляцию. Базальную температуру измеряют сразу после пробуждения, женщинам рекомендуют держать градусник у кровати, чтобы не вставать с постели за ним. В момент повышения значения на 0,2–0,4 градуса у женщины происходит овуляция, это наиболее благоприятный период для полового акта, если у пары есть желание зачать ребенка.
Такие же изменения случаются и в момент имплантации оплодотворенной яйцеклетки в эндометрий. Показатели термометра составляют 37,0–37,3°С. Обычно женщина не чувствует недомогания, как при лихорадке во время простуды, потому что температура тела быстро нормализуется.
Тошнота, слабость, тянущие боли внизу живота
Некоторые женщины обладают очень высокой чувствительностью. Они ощущают момент разрыва фолликула, когда из него выходит яйцеклетка, чувствуют отделение элементов эндометрия. Так же и с прикреплением бластоцисты – будущая мать физически ощущает, как это происходит.
Подобные ощущения при имплантации эмбриона могут проявляться в виде ноющих, тянущих болей внизу живота, ближе к лобку. Некоторые отмечают, что начинает тянуть в пояснице по бокам.
Обычно токсикоз появляется позже, но, несмотря на то, что существуют общие нормы течения гестации, у каждой женщины беременность проходит со своими индивидуальными особенностями. Именно поэтому сразу после оплодотворения беременная будет чувствовать слабость, сонливость, ощущение вялости. Некоторых начинает тошнить по утрам, меняются вкусовые предпочтения.
Перепады настроения
С началом беременности в теле женщины меняется гормональный фон. После овуляции в кровь начинает поступать прогестерон, концентрация которого не уменьшается спустя 2 недели, как во время обычного менструального цикла, а продолжает повышаться. После имплантации зародыша хорион начинает вырабатывать хорионический гонадотропин. Гормоны оказывают влияние на все системы организма, в том числе и на центральную нервную систему, что сказывается на эмоциональном состоянии женщины.
Утром у беременной радостное и повышенное настроение, которое без видимых причин сменяется злостью и раздражительностью, а ближе к вечеру она становится плаксивой и печальной. Такие резкие перемены настроения могут сопровождать женщину на протяжении всей гестации, но могут и пройти после того, как она адаптируется к новому для себя состоянию.
Что происходит в организме женщины после неудачного ЭКО?
Реакция организма на несостоявшееся экстракорпоральное оплодотворение имеет неодинаковый характер, и зависит от индивидуальных особенностей женщины. После ЭКО, завершившегося неудачей, пациенток могут беспокоить:
- обильная менструация;
- задержка очередных месячных;
- болезненность грудных желез;
- ухудшение состояния эндометрия.
Одним из распространенных явлений становится обильная менструация после неудачного ЭКО. В этот период месячные могут проходить достаточно болезненно, с выделением кровяных сгустков. Нередко они продолжаются дольше обычного срока (иногда – до 10 дней). Подобное состояние не является показателем серьезных проблем, однако требует обязательного посещения специалиста. Также стоит показаться врачу при наличии скудных менструальных выделений. В подобном случае могут иметь место гормональные нарушения или патологии эндометрия.
Пациенткам, не получившим ожидаемого результата, необходимо знать – когда начинаются месячные после неудачного ЭКО. В основном восстановление цикла происходит своевременно. Если произошла задержка цикла после неудачного ЭКО, потребуется пройти медицинское обследование. Такое состояние может быть вызвано индивидуальными особенностями женского организма, или спровоцировано каким-либо заболеванием. Обратиться к доктору также необходимо, если кровянистые выделения появились в течение нескольких первых дней после ЭКО. В некоторых случаях это говорит о прерывании наступившей беременности или возникновении синдрома гиперстимуляции яичников (СГЯ).
Пациенткам, у которых после неудачной попытки экстракорпорального оплодотворения болит грудь, не стоит сразу предполагать наличие патологии. Иногда такое явление рассматривается как вариант нормы (подобным образом организм реагирует на произошедшие гормональные изменения). Если болевые ощущения не исчезают после восстановления цикла, потребуется обязательно посетить врача.
Еще одна возможная проблема – истонченный эндометрий после неудачного ЭКО. Данное нарушение возникает на фоне усиленной стимуляции гормональными препаратами, а также при неполноценной работе яичников.
Что это такое
Имплантация эмбриона — закрепление оплодотворенной яйцеклетки на слизистой полости матки. Этому предшествуют следующие этапы:
- Овуляция.
- Оплодотворение.
- Продвижение по маточным трубам.
После овуляции клетку «встречает» сперматозоид, обладающий наибольшей подвижностью. Соединяясь, они образуют зиготу, которая делится на 2, затем на 4 части и т. д. Так продолжается несколько дней. Некоторые клетки собираются внутри зародыша (эмбриобласты), остальные — снаружи (трофобласты). Именно наружные клетки несут ответственность за имплантацию эмбриона.
Сформированный зародыш называется «бластоциста», его покрывает защитный слой. Бластоциста двигается по трубам к матке. При нормальном процессе, эмбрион, достигнув матки, лишается верхнего слоя. Затем трофобласты при помощи своеобразных ворсинок прикрепляются к маточной стенке.
Ворсинки вырабатывают вещества (цитокины, хемокины), которые разрушают слизистый слой и позволяют эмбриону внедриться вглубь. После полного погружения эмбрион начинает получать кровь и питательные вещества из матки, необходимые для его развития. В дальнейшем трофобласты участвуют в формировании плаценты.
Если эмбриону не удалось прикрепиться к стенке, то он выходит во время очередной менструации, женщина даже не знает, что было оплодотворение.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Яичниковое бесплодие (эндокринное)
Женские половые клетки закладываются в половых тяжах (будущих яичниках) еще на 6-ой неделе внутриутробного развития. И рождается девочка уже с определенным, ограниченным, запасом зародышевых фолликулов (половых клеток яичника) – около 2 млн. При этом большая часть этих клеток подвергнется обратному развитию (атрезии). Этот запас, или яичниковый резерв, начинает прогрессивно уменьшаться с начала менструаций, приводя в конечном итоге уже зрелую женщину к менопаузе. И лишь 300-350 фолликулов дойдут до полноценного развития в менструальном цикле. В этом заключается принципиальное отличие женских половых клеток от мужских.
Сперматозоиды в организме мужчины вырабатываются ежедневно, достигая нескольких миллионов. И период их созревания составляет 60-70 дней. Именно эта особенность позволяет проводить лечение, направленное на улучшение качества спермы, в случае выявления соответствующих проблем андрологом.
Диагностика мужского фактора бесплодия заключается в двух неинвазивных исследованиях – оценке спермограммы (количества и качества сперматозоидов) и определении количества антиспермальных антител (MAR-тест).
 В связи с тем, что распространенность мужского фактора достаточно велика, а диагностика проста и проводится в короткие сроки, его оценка должна проводиться на начальных этапах обследования пары.
В связи с тем, что распространенность мужского фактора достаточно велика, а диагностика проста и проводится в короткие сроки, его оценка должна проводиться на начальных этапах обследования пары.
Основное событие, которое должно случаться в менструальном цикле – это овуляция. Овуляция — это выход яйцеклетки из зрелого фолликула.
Данное событие приходится чаще всего на середину цикла, или 14-ый день менструального цикла. Стоит отметить, процесс созревания этого фолликула сложен, он контролируется целым каскадом гормональных взаимодействий, начиная от структур в головном мозге (гипоталамус, гипофиз) и заканчивая взаимным влиянием соседствующих фолликулов. Для того, чтобы получить одну единственную яйцеклетку организм начинает стимулировать рост и последовательное развитие зародышевого фолликула еще за 85 дней до овуляции.
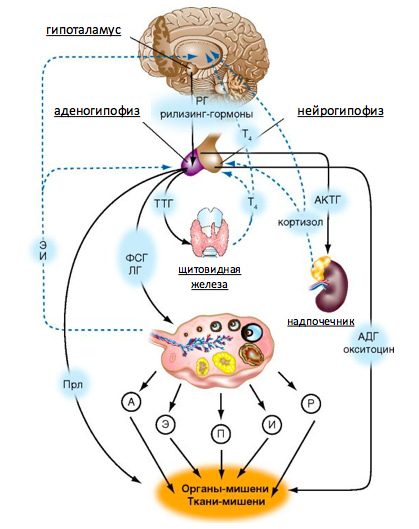
Схема гормональной регуляции внутренних половых органов.
*Основным регулятором овуляции является гипоталамо-гипофизарно-яичниковые взаимодействия. Но как видно из схемы на них могут влиять также гормоны щитовидной железы и надпочечников.
Так как овуляция является ключевым этапом будущего оплодотворения ее контроль является первоочередной задачей при диагностике бесплодия.
Наиболее простые и эффективные методы контроля овуляции — динамическое УЗИ (фолликулометрия) в первой и второй половине цикла, а также определение изменения гормонального фона (анализ крови).
Зачем проводить контроль овуляции, если менструации регулярные, всегда начинаются в срок?
Необходимо отметить, что менструация ≠ овуляция. Менструация – это лишь реакция эндометрия, ткани, выстилающей внутреннюю поверхность матки, на циклические гормональные колебания. В норме у женщины могут быть до 2-3 ановуляторных (без овуляции) менструальных циклов. Однако при некоторых заболеваниях, сопровождающихся изменениями гормонального фона, может наблюдаться постоянная ановуляция (СПКЯ, гиперпролактинемия и др.).
В случае отсутствия овуляции выполняется диагностика сопутствующих гормональных заболеваний после чего проводится
- гормональное лечение выявленных нарушений;
- медикаментозная стимуляция овуляции;
- в некоторых случаях – хирургическое лечение: электрокаутеризация (дриллинг) яичников – создание «насечек» на яичниках для стимуляции выхода яйцеклеток при синдроме поликистозных яичников (СПКЯ);
Обследования перед ЭКО
Перед проведением экстракорпорального оплодотворения обоим родителям назначается комплекс диагностических процедур, целью которых является:
- Определение причины бесплодия у одного или обоих родителей;
- Выявление возможных заболеваний, способных негативно сказаться на эффективности ЭКО или нанести ущерб матери и ее будущему ребенку;
- Оценка вероятности наступления беременности естественным образом и при экстракорпоральном оплодотворении;
- Оценка совместимости генетического материала обоих родителей для исключения резус-конфликта;
- Выбор наиболее эффективного протокола ЭКО, дополнительных репродуктивных технологий для повышения шанса наступления беременности.
Стандартный комплекс диагностики для женщин перед ЭКО включает следующие процедуры:
Анализы крови – клинический, биохимический (на белок, холестерин, мочевину, креатинин и т. д.), гормональный (АМГ, ФСГ, ЛГ и другие), на инфекции (ВИЧ, гепатиты В и С, сифилис, TORCH-комплекс), на резус-фактор и группу крови;
Мазки из цервикального канала и влагалища – микроскопическое исследование, посев на мико- и уреплазму, цитологическое исследование соскоба с шейки матки, исследование на ДНК хламидии, цитомегаловируса, герпесвируса;
Функциональные обследования – флюорография, электрокардиограмма, ультразвуковое исследование щитовидной и паращитовидной желез, органов малого таза, груди, маммография (для женщин старше 35 лет).
Будущий отец также должен пройти стандартный цикл диагностических обследований, включающий:
- Анализы крови – на группу крови и резус-фактор, госпитальный комплекс инфекций (ВИЧ, сифилис, гепатиты В и С);
- Спермограмму – исследование спермы на выявление количества и качества сперматозоидов, их морфологического строения, подвижности и т. д.;
- MAP-тест – исследование спермы на содержание антиспермальных антител, являющихся признаком аутоиммунного бесплодия у мужчин;
- Мазки из уретрального канала – на определение ДНК хламидии, цитомегаловируса, герпесвирусов, для микроскопического исследования отделяемого уретры, посев на мико- и уреплазму.
По результатам обследований врач (гинеколог или андролог) составляет заключение, в котором определяет причину бесплодия, наличие возможных заболеваний у родителей, шанс на успешное наступление беременности. При необходимости он может назначить прохождение дополнительных диагностических процедур для уточнения диагноза.
Искусственное оплодотворение и имплантация эмбриона
Искусственное оплодотворение (экстракорпоральное оплодотворение, ЭКО)в искусственных условиях с использованием специальных инструментов и техникЭКО может происходить посредством:
- Оплодотворения в пробирке. В пробирку помещается несколько зрелых яйцеклеток, к которым добавляется определенное количество сперматозоидов. В течение нескольких часов каждая из яйцеклеток может быть оплодотворена одним из сперматозоидов.
- Интрацитоплазматической инъекции сперматозоидов. В данном случае сперматозоид вводится непосредственно в яйцеклетку с помощью специальной аппаратуры.
эмбрионовслизистой оболочки маткипримерно через 14 дней с первого дня последней менструациивне организма женщиныназываемая также «подсадкой»
Чем отличается имплантация при переносе трехдневных и пятидневных эмбрионов при ЭКО?
экстракорпоральном оплодотворениитрехдневныепятидневныеЭКОбудущий эмбрионна 4 – 5 деньвероятность успеха составляет около 40%вероятность успеха составляет около 50%двухдневныеболее 5 днейНа выбор той или иной методики влияют:
- Количество оплодотворенных яйцеклеток. Если после скрещивания мужских и женских половых клеток оплодотворенными оказались лишь несколько яйцеклеток, рекомендуется пересаживать трехдневные эмбрионы. Дело в том, что пребывание вне женского организма может отрицательно влиять на жизнеспособность зародышей, в связи с чем вероятность их гибели повышается. Следовательно, чем раньше они будут перемещены в полость матки, тем выше будут шансы на успех процедуры.
- Жизнеспособность оплодотворенных яйцеклеток. Если в процессе скрещивания оплодотворенными оказались многие яйцеклетки, однако в течение первых 2 суток пребывания в инкубаторе большая часть из них погибла, также рекомендуется прибегнуть к имплантации трехдневных эмбрионов. Если же к третьему дню после оплодотворения число развивающихся зародышей достаточно велико, рекомендуется подождать еще 2 дня и выполнить перенос пятидневных эмбрионов. Шанс на успешное развитие беременности при этом повысится, так как пятидневный эмбрион считается более жизнеспособными, а сам процесс имплантации по времени будет максимально схож с таковым при естественном оплодотворении (то есть будет иметь место примерно на 6 – 7 сутки после овуляции).
- Неудачные попытки ЭКО в прошлом. Если при предыдущих попытках все оплодотворенные яйцеклетки погибали к 4 – 5 дню выращивания в инкубаторе, врач может прибегнуть к переносу трехдневных или даже двухдневных зародышей. В некоторых случаях это позволяет добиться наступления беременности.
когда первый сперматозоид проникнет в неепока не начнется имплантацияприкреплению мешает та самая оболочка оплодотворениявесь этот процесс занимает еще около 2 сутокболее зрелыйв течение нескольких часов
Имплантация эмбриона после криопереноса в естественном цикле
на 20 – 23 деньэкстракорпорального оплодотворениято есть, если они не имплантировались в матку, и беременность не наступилакоторые перед введением в полость матки предварительно разморозятК преимуществам имплантации размороженных эмбрионов можно отнести:
- Отсутствие необходимости в повторной стимуляции овуляции. Перед обычной процедурой ЭКО (экстракорпорального оплодотворения) женщине назначают специальные гормональные препараты, что приводит к созреванию сразу нескольких фолликулов в яичниках (то есть к моменту овуляции созревает не одна, а сразу несколько яйцеклеток). При использовании методики криопереноса эмбрионов необходимость в этом отпадает. Врач просто определяет момент овуляции, после чего вычисляет время, в течение которого следует перенести размороженные эмбрионы в матку (обычно это 6 – 9 день после овуляции).
- Оптимальную подготовку эндометрия (слизистой оболочки матки) к имплантации. На фоне гиперстимуляции яичников (во время которой стимулируется одновременное развитие сразу нескольких яйцеклеток) наблюдается значительное нарушение гормонального фона женщины. Это может привести к неправильному и неполноценному развитию слизистой оболочки матки, в результате чего имплантация может не состояться. Перед пересадкой размороженных эмбрионов гиперстимуляцию не проводят, вследствие чего слизистая оболочка матки является более подготовленной для имплантации в нее эмбриона.
- Отсутствие необходимости в повторном получении мужских половых клеток. Так как заморозке подвергаются уже оплодотворенные яйцеклетки, заново получать семенную жидкость мужа или донора не нужно.
На какой день происходит имплантация эмбриона?
Если после овуляции яйцеклетка в течение 24 часов встретится со сперматозоидом, произойдёт оплодотворение, образуется зигота из 23 пар хромосом. Но чтобы наступила беременность после зачатия, эмбриону необходимо закрепиться в стенке матки, для этого требуется некоторое время.
Зигота активно делится, часть клеток образуют внутренний слой эмбриобласт, из него будет формироваться эмбрион, остальные создают внешнюю оболочку – трофобласт, она отвечает за прикрепление зародыша к матке, его питание, внутриутробное развитие.
Этапы имплантации:
- Эмбрион движется по трубам в матку.
- Прикрепляется к эндометрию, из трофобласта образуются ворсинки, они врастают в стенки матки, начинают постепенно разрушать слизистую, делают её более рыхлой.
- В слизистой эндометрия образуется небольшая впадина, в неё внедряется эмбрион.
- Слизистая закрывается, зародыш полностью находится в маточной полости.
- Нити трофобласта обеспечивают приток кислорода и всех необходимых элементов для развития из крови матери.
Удачную имплантацию после оплодотворения яйцеклетки обеспечивают пиноподии – под влиянием прогестерона происходит небольшое вздутие мембран слизистой детородного органа, что позволяет эмбриону закрепиться в детородном органе. Пиноподии появляются через 6–9 суток после наступления овуляции, исчезают спустя 24–48 часов, этот период называется имплантационное окно, считается наиболее удачным для подсадки эмбрионов при криопереносе, ЭКО.
Весь процесс между зачатием и полным закреплением зародыша в матке длится 8–9 суток.
Причины ранней и поздней имплантации
Ранняя имплантация – эмбрион закрепляется в матке до 7 суток после овуляции, поздняя – проникновение в слизистую детородного органа происходит спустя 10 и более дней после зачатия.
Ранняя имплантация проводится не позднее 7 суток овуляции
Почему нарушаются сроки имплантации плодного яйца:
- особенности организма;
- частичная непроходимость маточных труб – имплантация задерживается на 24–48 часа;
- отклонения в развитии и росте зародыша – медленный или быстрый процесс деления клеток влияет на сроки имплантации.
При ЭКО в маточную полость подсаживают зрелые эмбрионы, поэтому процесс имплантации запускается в течение первых суток или даже нескольких часов после переноса бластоцисты, беременность наступает спустя минимум 2 дня.
Важно!Поздняя имплантация не опасна для плода, при раннем закреплении зародыша велика вероятность выкидыша
В заключение
Экстракорпоральное оплодотворение, являясь эффективным методом борьбы с бесплодием, требует от обоих родителей максимальной ответственности. Перед процедурой семейные пары и одинокие женщины проходят предварительную консультацию с врачом, который информирует их о шансах на наступление беременности, возможных осложнениях, дает соответствующие рекомендации по подготовке к процедуре. Этот этап необходим в том числе по психологическим причинам – он дает будущим родителям возможность объективно оценить свою готовность к ЭКО.

Важное значение имеет также вопрос – где лучше делать ЭКО? Из-за высокой сложности этой технологии, а также строгого государственного регулирования в данной области такие услуги предоставляют только крупные медицинские центры, имеющие соответствующую лицензию. Однако, они различаются по уровню оснащения, подготовки персонала и другим параметрам, поэтому выбирать клинику для ЭКО необходимо тщательно
В медицинском центре «За Рождение» есть все необходимое для того, чтобы шансы на успешное наступление беременности были максимально высокими, а сама она протекла без осложнений. Чтобы узнать подробнее о наших услугах, звоните по телефону 8 (800) 555-39-66.









