Плодное яйцо и беременность
Содержание:
- Другие аномалии плодного яйца
- Симптомы неполного медикаментозного аборта
- Плодное яйцо неправильной формы (деформированное плодное яйцо)
- Причина 3: внематочная беременность
- Что ощущает женщина на ранних сроках беременности
- Маточное бесплодие
- Низко плодное яйцо
- Какие факторы влияют на нормальное развитие плода?
- Какие цифры создают «портрет» крохотного зародыша?
- Развитие и строение
- Характеристики и типы монозиготы
- Ведение беременности после ЭКО
- Особенности развития эмбриона
- Задачи УЗ-исследования в период беременности
- Основные сведения о плодном яйце
- Зачатие и развитие плодного яйца
Другие аномалии плодного яйца
Кроме такой патологии, как «плодное яйцо неправильной формы», существует ряд патологических процессов, которые могут спровоцировать замирание беременности или выкидыш.
Маленькое плодное яйцо. Устанавливая данный диагноз, специалисты соотносят размеры плодного яйца со сроком беременности, в результате чего определяется развитие плода в утробе матери, насколько правильным оно является. Установление времени вынашивания производится по тому же размеру яйца, поэтому данная аномалия развития зачастую не имеет под собой оснований, а является лишь следствием неточного определения срока беременности. Однако, бывают случаи, когда плодное яйцо замедляет темпы роста и развития ввиду замершей беременности. В данной ситуации необходимо проведение ряда дополнительных исследований, направленных на определение уровня гормонов в крови женщины.
Большое плодное яйцо. Данная аномалия плодного яйца является разновидностью замершей беременности и имеет название анэбриональная беременность. При такой патологии, как большое плодное яйцо, на снимке УЗИ можно рассмотреть все признаки оплодотворения, сформированные оболочки плодного яйца, нормальный рост плодного яйца, однако при отсутствии эмбриона. Ультразвуковое исследование, в процессе которого можно установить данное состояние, нужно делать не позже, чем на 6-7 неделе беременности. Но и в этом случае не стоит торопиться с неутешительными выводами и настраивать себя на искусственный аборт, так как данный диагноз иногда устанавливается ошибочно, по причине неправильно определенного срока беременности или малых размеров эмбриона, который аппарат просто не может «увидеть».
Вытянутое плодное яйцо. Нормальной формой плодного яйца считается круглая либо овальная. Вытянутое плодное яйцо может сигнализировать о возможном риске потери ребенка. Причина данного явления заключается, как правило, в повышенном тонусе мышц стенок матки. Своевременная диагностика такого вида деформации плодного яйца при условии строгого соблюдения женщиной рекомендаций врача позволит предупредить прерывание беременности, сохранив жизнь ребенку. Женщинам с такой патологией рекомендуется назначение препаратов, которые снижают тонус матки, а также постельный режим и лишенную стрессов, спокойную обстановку до того момента, когда плодное яйцо не примет свою первоначальную правильную форму. Динамику развития плодного яйца, положительные либо отрицательные сдвиги необходимо контролировать при помощи ультразвукового исследования.
Пузырный занос. При данном заболевании плодного яйца происходит трансформация ворсинок хориона в пузырьки, которые заполнены жидкостью светлого оттенка. Располагаются пузырьки на шнуровидных стебельках, между ними обнаруживаются частички децидуальной оболочки. Их величина может варьироваться от размера просяного зерна до вишни, конгломераты пузырьков — гроздевидные. Известны три формы пузырного заноса, в зависимости от степени пролиферации и анаплазии:
- доброкачественная: характеризующаяся отсутствием пролиферации и анаплазии;
- злокачественная (потенциально): характеризующаяся наличием гиперплазии и персистентной анаплазии эпителия хориона;
- злокачественная: с наличием выраженной пролиферации и анаплазии эпителия хориона.
Одним из основных симптомов пузырного заноса является маточное кровотечение, начало которого происходит в течение первых недель беременности. Периодически ослабевая и усиливаясь, оно заканчивается в момент рождения заноса. Кровь отличается темным цветом, в редких случаях в ней присутствуют пузырьки заноса. Характер кровотечений – необильный, усиливающийся в период рождения пузырного заноса. Диагностику заболевания проводят на основании вышеперечисленных проявлений пузырного заноса. Дополнительным средством, которое может быть назначено для подтверждения диагноза, являются биологические реакции на определение беременности, ввиду того, что при такой патологии, как пузырный занос, в организме женщины происходит образование большого количества гонадотропных гормонов.
Вследствие того, что данные диагнозы устанавливаются в первом триместре беременности, т.е. на самых начальных сроках вынашивания плода, благодаря тщательным исследованиям и наблюдениям за развитием эмбриона, у женщин имеется немалый шанс исправить ситуацию и дать ребенку появиться на свет.
Симптомы неполного медикаментозного аборта
Признаки неполного аборта могут возникнуть сразу или через несколько дней. Женщина может чувствовать дискомфорт внизу живота. Боли тянущие, схваткообразного характера, возникают остро, прием обезболивающих средств, дает временный эффект. К сожалению, часто эти симптомы считаются нормой: женщины думают, что так и должно быть после приема таблеток.
О неполном выкидыше свидетельствуют и другие симптомы:
- обильное влагалищное кровотечение;
- высокая температура;
- усиливается болезненность при половом акте;
- озноб, слабость;
- боли иррадиируют (отдают)в крестец, промежность.
На фоне продолжительных кровотечений, появляется головокружение, учащается пульс, повышается потливость. Фрагменты плацентарной или зародышевой ткани, разлагаясь, приводят к нарушению микрофлоры и размножению патогенных бактерий.
С течением времени признаки становится более яркими, к ним присоединяются:
- болезненность в области промежности;
- серозные выделения;
- зуд, жжение гениталий;
- слабость в суставах;
- раздражительность, нервозность.
Во время обследования, врач проводит инструментальную диагностику и основывается на лабораторных заключениях. Обязательно выполняется трансвагинальное УЗИ матки для обнаружения сгустков крови и остатков компонентов эмбриона. Анализы крови и мочи подтверждают, развивающийся воспалительный процесс.
Плодное яйцо неправильной формы (деформированное плодное яйцо)
Диагноз «плодное яйцо неправильной формы» не должно восприниматься будущей мамочкой как приговор. Несмотря на свое устрашающее название, данное состояние не является патологией, которая неизбежно ведет к прерыванию беременности либо к каким-либо нарушениям развития плода. На снимках, полученных при прохождении ультразвукового исследования, такое состояние выглядит как вытянутое плодное яйцо. Серьезное беспокойство может вызвать только совокупность определенных факторов на фоне ненормального строения плодного яйца.
Основной причиной появления такой патологии, как плодное яйцо неправильной формы, является повышение тонуса матки в силу ряда факторов, которые провоцируют усиление перистальтики стенок матки, в результате чего плодное яйцо сдавливается:
- сильный стресс;
- инфекционные заболевания органов половой системы;
- вирусные и бактериальные инфекции в организме женщины;
- нарушение гормонального баланса и т.д.
Основными методами лечения при данной патологии является прием лекарственных препаратов спазмолитического, а также седативного действия и т.д. В данный период рекомендуется отказаться от половых отношений, тяжелых физических нагрузок и постараться создать максимальный психологический комфорт. Если сердцебиение плода прослушивается, эти меры увеличат шансы сохранения беременности.
Причина 3: внематочная беременность
Плодное яйцо иногда «застревает» в фаллопиевой трубе, идущей от яичника к матке, и эмбрион начинает развиваться там. Трубная беременность определяется хуже маточной. Точность ее обнаружения зависит от подготовки к УЗИ, расположения плодного яйца, и других факторов. Если зародыш нигде не найден, назначается повторное УЗ- обследование.
Иногда эмбрион «проскальзывает» в шейку матки. Орган становится похож на песочные часы. Такое плодное яйцо легко обнаруживается при трансвагинальном УЗИ.
До развития ультразвуковой диагностики регистрировались случаи рождения доношенных детей после внематочной брюшной беременности. Но чаще вынашивание кончалось смертью мамы и малыша. Если женщина выживала, она всю жизнь мучилась от спаек внутри живота, мешающих работе внутренних органов.
В наши дни внематочную беременность любой локализации прерывают, чтобы избежать кровотечения, заражения крови, воспаления брюшины и других опасных осложнений.
Что ощущает женщина на ранних сроках беременности
- Повышенная базальная температура тела. Если женщина контролирует уровень базальной температуры, она заметит ее повышение. Базальная температура повышается в день овуляции, и если беременность не наступила, возвращается к исходным цифрам. Если же произошло оплодотворение, уровень температуры остается несколько повышенным.
- Отсутствие менструации. Каждая женщина, планирующая беременность, с особым нетерпением ждет, наступит ли следующая менструация. И когда в течение нескольких дней месячные задерживаются, сразу возникает предположение, что наступила беременность. Но следует помнить, что отсутствие менструации – не достоверный признак, поскольку это может наблюдаться при различных заболеваниях, нарушениях гормонального равновесия, даже при интенсивной физической нагрузке и стрессе. В свою очередь, даже при беременности в ряде случаев наблюдаются менструальноподобные кровотечения.
- Утреннее недомогание. Подавляющее большинство беременных описывает такое изменение самочувствия, как недомогание, чаще по утрам, появление тошноты, возможно ухудшение аппетита, слабость, утомляемость. Такие симптомы могут сохраняться в течение всего первого триместра, иногда дольше. Они связаны с адаптацией организма, изменением концентрации гормонов.
- Болезненность молочных желез. Под влиянием гормонов повышается чувствительность молочных желез, они набухают, становятся болезненными. Однако у многих женщин это наблюдается и перед очередной менструацией, поэтому часто на такой симптом просто не обращают внимания.
- Увеличение количества выделений. Повышенная концентрация прогестерона приводит к тому, что повышается количество вагинальных выделений. Интенсивность данного признака индивидуальна.
- Учащенное мочеиспускание. На ранних сроках беременности уже возможно учащение мочеиспускания. Это связано еще не со сдавлением мочевого пузыря маткой, а с повышенным кровоснабжением органов малого таза, в результате чего повышается чувствительность. Причиной тому является увеличение содержания хорионического гонадотропина.
- Запоры. Затруднение работы кишечника связано с тем, что прогестерон расслабляет мускулатуру внутренних органов, в том числе и кишечника. Расслабление мускулатуры позволяет предупредить отторжение плодного яйца.
- Вкусовые изменения. Изменение вкусовых пристрастий – также довольно частый признак, появляющийся на ранних сроках беременности. Женщина может испытывать тягу к продуктам, которые раньше не любила.
- Эмоциональные скачки. Действие гормонов в первую очередь отражается на эмоциональном фоне будущей мамочки. Резкие перепады настроения, плаксивость, угнетенное настроение – все это встречается часто, но симптомы эти непродолжительные.
- Положительный тест. И, конечно, самый долгожданный признак – две полосочки на тесте на беременность. Их появление с нетерпением ждем каждая женщина, планирующая беременность. Метод определения беременности при помощи теста основан на определении повышенной концентрации ХГЧ. Но если вы даже не получили положительный результат, это не значит, что беременности нет. Возможно, концентрация гормона недостаточно высока, для того чтобы данная тест-полоска ее определила. В таком случае следует повторить тест через неделю или сдать анализ крови на данный гормон – это более точная диагностическая методика.
Маточное бесплодие
Если же на пути сперматозоида и яйцеклетки не встретилось препятствий, то происходит оплодотворение, т.е. слияние двух половых клеток, содержащих генетический материал мужчины и женщины. Для упрощения мы называем этот процесс слиянием, однако на самом деле это сложный механизм, в результате которого образуется клетка, содержащая материнские и отцовские гены, однако ее генетический профиль совсем иной – он уникален. Эта клетка носит название зигота. После чего благодаря работе ресничек эпителия маточной трубы происходит ее медленное продвижение по маточной трубе, параллельно происходит процесс дробления клетки и превращения ее в многоклеточную.
Овуляция, оплодотворение и имплантация зародыша, происходящие с 14 по 20 дни менструального цикла
В среднем эмбрион достигает места имплантации за 5-6 дней, т.е. к 19-20 дню менструального цикла (если овуляция произошла на 14 день цикла+5-6 дней). Это время необходимо для того, чтобы:
- образовавшаяся зигота претерпела несколько дроблений и достигла стадии бластоцисты, когда клетки организованы таким образом, что часть их может обеспечить инвазию «врастание» в эндометрий матки,
- под действием лютеинизирующего гормона (ЛГ), вырабатываемого гипофизом головного мозга в ответ на овуляцию, ложе вышедшей яйцеклетки (гранулезные клетки) превратилось в желтое тело,
- произошла секреторная трансформация эндометрия, ткани выстилающей полость матки, под действием достаточного количества прогестерона (ПГ). Прогестерон вырабатывается желтым телом.
Здесь необходимо отметить, что сроки овуляции и имплантации, приведенные в нашей статье являются средними. У женщины цикл может длиться более 28 дней; овуляция происходить не на 14 сутки, а быть раньше или позже этого срока.
В норме после имплантации эмбриона происходит плотное его прикрепление — врастание ворсин хориона в эндометрий матки под продолжающимся действием прогестерона. И беременность развивается, на что указывает отсутствие менструальных выделений в срок очередной менструации
Хочется обратить ваше внимание на то, что отсутствие менструации не говорит о том, что эмбрион развивается в полости матки. А свидетельствует лишь о том, что гормональный фон не изменился — продолжается действие прогестерона, т.е
где-то развивается беременность.
В случае если у Вас проходимость по трубам была затруднена или одна из труб уже удалена по поводу внематочной беременности, вам следует выполнить УЗИ органов малого таза и убедиться, что эмбрион находится именно в полости матки! Мы рассмотрели благоприятную ситуацию, когда происходит имплантация эмбриона и развитие беременности. Однако если существуют какие-либо факторы, изменяющие состояние полости матки, которые мешают имплантации, речь идет о маточном бесплодии. К этим факторам могут относиться как врожденная патология – аномалии развития матки, так и приобретенные состояния:
- Полипы и гиперплазия эндометрия,
- Миома матки (растущая в полости или любой локализации, деформирующая полость),
- Внутриматочные синехии – соединительно-тканные перегородки, возникшие в результате агрессивных внутриматочных вмешательств, абортов, перенесенного острого воспалительного процесса и др.
- Инородные тела в полости матки,
- Эндометриоз,
- Хронический эндометрит.
Вышеописанные заболевания могут быть диагностированы как при целенаправленном поиске, так и быть находкой во время выполнения других диагностических исследований по поводу бесплодия таких, как:
- УЗИ органов малого таза,
- Цифровая гистеросальпингоскопия (ЦГСС),
- МРТ органов малого таза,
- Гистероскопия,
- Лапароскопия,
- Пайпель-биопия и др.
Преодолеть данную форму бесплодия возможно с помощью хирургического и/или медикаментозного лечения выявленных заболеваний. Нередко имеет сочетание нескольких патологий, требующее длительного комплексного лечения.
| МРТ органов малого таза В полости матки виден субмукозный (растущий в полость) узел миомы. |
| Гистероскопия – осмотр полости матки В полости матки два полипа эндометрия. |
| Гистероскопия Обнаружены признаки хронического эндометрита: микрополипы эндометрия, «инъецированность» сосудами |
Низко плодное яйцо
Яйцо обычно крепится к дну либо телу матки. В ряде случаев на УЗИ определяют низкое расположение плодного яйца. Многие женщины боятся, что при низко расположенном плодном яйце они не смогут нормально выносить беременность. В этом случае не стоит поддаваться панике. У женщины есть все шансы сохранить беременность при низком расположении яйца, ведь в более поздних сроках беременности плацента самостоятельно мигрирует вверх в 95% случаев. А в других пяти процентах следует снизить физические нагрузки, а в родах врач, который будет знать, что у женщины на УЗИ обнаружено низко плодное яйцо, обязательно ей поможет.
Какие факторы влияют на нормальное развитие плода?
Окружающая среда, заболевания родителей, их вредные привычки — все это в большей или меньшей степени сказывается на здоровье и полноценности будущего ребенка. Наследственность — одна из причин, по которой могут возникнуть уродства, недоразвитость, рождение мертвого ребенка, выкидыши, заболевания из-за резус-несовместимости группы крови матери и вынашиваемого малыша.
Но бывает, что у абсолютно здоровых родителей дети рождаются с патологическими отклонениями. Это, безусловно, сказывается влияние внешних факторов. Причем для плода материнский организм является внешней средой. На развитии ребенка могут неблагоприятно сказаться:
- болезни экстрагенитального характера: диабет, заболевания щитовидной железы, нарушения в функционировании почек, печени, сердечной деятельности, гормональные сбои;
- острые инфекции, перенесенные в период беременности: грипп, тиф, сифилис, корь, краснуха;
- болезни хронического характера;
- вредные привычки матери: злоупотребление табаком и алкоголем;
- прием во время беременности сильнодействующих лекарственных препаратов.
Губительное воздействие на организм беременной и на развитие плода оказывает состояние экологии:
- ионизирующее воздействие радиации;
- высокая загазованность атмосферы;
- выбросы химических предприятий;
- критически низкая или высокая температура воздуха.
Особо важным для нормального развития плода является качество питания матери. Рацион беременной должен быть сбалансированным и обеспечивать малыша всеми необходимыми для роста элементами.
https://youtube.com/watch?v=qWx8_bf9RPs
- На какой неделе беременности начинает расти живот?
- Как рассчитать срок беременности по неделям?
- Когда делают УЗИ при беременности?
- Первые шевеления при беременности
Женщина должна помнить, что здоровье ее малыша, прежде всего, зависит от нее самой. Берегите себя и будьте здоровы!
Какие цифры создают «портрет» крохотного зародыша?
Медицинской науке давно известны нормы различных показателей развития плодного яйца в первые 3 месяца ожидания ребенка
Исследуя зародыш, визуализированный на мониторе, доктор в первую очередь обратит внимание на его форму — на минимальном сроке он напоминает круг. Далее необходимо измерить внутренний диаметр плодного яйца и сообщить женщине, сколько времени внутри нее находится долгожданный «житель»
Но этот диаметр не у всех одинаков, так как зависит от индивидуальных особенностей организма. Поэтому, если при установлении времени, прошедшего после зачатия, опираться только на данный показатель, возможна погрешность на 1,5 недели.
Благодаря современным трансвагинальным аппаратам УЗИ можно обнаружить плодное яйцо размером 2-4 мм. Какой срок подтверждает это измерение? Не более 2-3 недель после начала развития и 5-6 недель со дня последних месячных.
Как будет меняться этот показатель в дальнейшем? Предлагаем небольшую «шпаргалку», где указан срок развития, а в скобках — срок с момента последней менструации:
- 5 (8) недель — 6 мм;
- 6 (9) недель — 11-18 мм;
- 7 (10) недель — 19-26 мм;
- 8 (11) недель — 27-34 мм;
- 9 (12) недель — 35-43 мм;
- 10 (13) недель — 50 мм.
Но то, что женщины слышат во время проведения УЗИ, не всегда удается найти в стандартном перечне размеров. Поэтому у будущих мам часто возникают вопросы — например, если плодное яйцо 5 мм, какой это срок беременности? Это около 5 недель. А какой срок, если плодное яйцо не 5 мм, а 8 мм? Тогда беременности 5 недель и несколько суток. За день окруженная оболочкой яйцеклетка вырастет в среднем на 1 мм, а после пресечения рубежа в 15 недель плод ежедневно увеличивается на 2-2,5 мм.

Чтобы убедиться, что с будущим малышом все нормально, кроме этих данных измеряют площадь и объем плодного яйца, а также диаметр желточного мешка. Норма названных показателей по неделям различна.
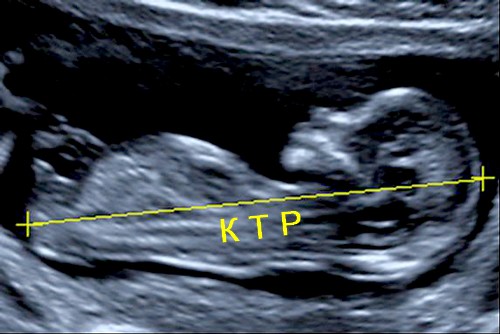
Не менее важной информацией является КТР и БПР. Как расшифровать эти аббревиатуры?. Копчико-теменной размер (КТР) — это длина зародыша от его верха до копчика
Такие замеры дают возможность определить время наступления беременности максимально точно, потому что показатель практически идентичен у всех пациенток
Копчико-теменной размер (КТР) — это длина зародыша от его верха до копчика. Такие замеры дают возможность определить время наступления беременности максимально точно, потому что показатель практически идентичен у всех пациенток.
Бипариетальный размер головки плода (БПР) — участок от поверхности верхней границы снаружи до поверхности нижней границы внутри между теменными косточками. БПР измеряется, начиная с 6 недели после зачатия.
Разобраться, насколько результаты УЗИ соответствуют норме, поможет следующая таблица.
|
Недели со дня последнего менструального кровотечения |
Недели после зачатия |
Диаметр желточного мешка |
||||
Развитие и строение
Рост плодного яйца начинается с момента зачатия. Оплодотворенная яйцеклетка начинает движение по маточной трубе, во время которого происходит дробление клеток. Проделывая путь до матки, оплодотворенному дробящемуся яйцу необходимы питательные вещества и кислород, поэтому спустя неделю сверху начинает образовываться хорион, который впоследствии трансформируется в плаценту.
Поверхность хориона имеет ворсинки, которые помогают формированию прикрепиться к матке. В дальнейшем эти ворсинки содержаться только в месте имплантации образования в стенку матки. Остальная часть структуры теряет ворсинки и остается гладкой. Хорион обеспечивает плод всеми жизненно важными функциями, одна из которых — защита от инфекций.
Спустя двадцать дней после менструации на аппаратном обследовании можно разглядеть желточный мешок, который призван обеспечить плод питательными элементами. Наличие желточного мешка в плодном яйце не гарантирует нормальную беременность, однако если его нет, то это указывает на патологию. Внутри оболочки, окружающей зародыш, имеется амнион – полый мешок, вырабатывающий оптимальную среду и околоплодные воды для развития ребенка.
Нередко во время обследования врач-узист может обнаружить второе плодное яйцо. В этом случае женщину можно поздравить, так как у нее будет рождение двойни. Такая беременность развивается, когда происходит одновременное оплодотворение двух яйцеклеток или развитие двух зигот из одного и того же яйца.
Если женщина ожидает двойню, то плодное яйцо в момент деления может сформировать одну или две плаценты.
Если момент прикрепления яйца к матке происходит после 8-13 суток от дня оплодотворения, то формируются 2 плода и одна плацента на двоих. Это значит, что оба плода будут развиваться в одном плодном пузыре. Если же деление происходит ранее этого срока, то каждый эмбрион будет развиваться в своем плодном яйце.
Характеристики и типы монозиготы
Второй случай — одновременное развитие двух зигот, или монозиготная двойня — до сих пор остается загадкой для специалистов. Монозигота, у которой 2 плодных яйца, приносит самые большие сложности в процессе протекания такой беременности. По неизученным до сих пор причинам зигота, достигая определенного периода, образует две отдельных половинки, вполне пригодные к жизни. Один из таких эмбрионов будет как бы зеркальным отражением (клонированной копией) второго.
Разделение яйцеклетки и формирование монозиготной двойни происходит обычно со 2 по 16 день после того, как произошел процесс оплодотворения. При этом есть некоторые особенности, обусловленные днем разделения:
- На 2-3 день — у каждой половинки будет полноценный потенциал, чтобы развиваться внутри утробы самостоятельно. Будут сформированы 2 плодных яйца в матке, каждое из них будет обладать своим собственным хорионом и амниотической полостью (плодным пузырем).
- На 4-7 день — клеточная масса для развития хориона и плаценты будет отделена от клеток, которые служат основой для образования эмбрионального тела. Разделение коснется только отделившейся части клеток. Двойня будет иметь общую плаценту, но две отдельных амниотических полости, и будет называться монохориальная (одна плацента, но 2 разных пузыря).
- На 8-12 день — процесс разделения коснется исключительно эмбрионов. При этом общими у них будут и плацента, и плодный пузырь, а называться она будет — монохориальная моноамниотическая.
- На 13-15 день разделение будет незавершенным, поэтому в дальнейшем процессе развития будут наблюдаться пороки. Эмбрионы могут иметь срастание в любой части тела (например, «сиамские близнецы).
Даже случаи, когда эмбриональное разделение происходит на ранних сроках, нельзя причислить к нормальным процессам. Частота, с которой могут проявляться всевозможные пороки развития, будет намного выше, чем в случае одного плода.
У эмбрионов из монозиготной двойни может быть различной не только половая принадлежность, но и группа крови, а также набор хромосом. Причиной этому может быть:
- Патология на генетическом уровне (хромосомная).
- Дефекты закладки (обусловлены внешними факторами, оказавшими влияние в первый триместр — излучением, вирусами и др).
Чтобы снизить до минимума риски развития пороков и других дефектов, которые могут коснуться развития эмбрионов, потребуется не только постоянное наблюдение у квалифицированных специалистов, но и своевременное прохождение обследования.
Ведение беременности после ЭКО
Грамотная поддержка гестации снижает вероятность самопроизвольного аборта и аномального развития плода. Чтобы предотвратить осложнения, желательно в течение 6-8 недель после зачатия наблюдаться у специалистов клиники, в которой была проведена процедура ЭКО.
В первом триместре беременности пациентки должны регулярно проводить анализ крови для определения уровня:
- хорионического гонадотропина;
- эстрогена;
- прогестерона.
Невысокая концентрация стероидных гормонов является основанием для проведения корректирующей гормональной терапии. Следует понимать, что обычный акушер-гинеколог в отделении женской консультации не обладает достаточным опытом ведения пациенток, прошедших ЭКО. При повышении риска прерывания беременности репродуктолог порекомендует пройти дополнительное обследование или лечь в стационар.
Особенности развития эмбриона
5 неделя беременности соответствует началу второго акушерского месяца, т.е. с момента имплантации плодного яйца в эндометрий проходит около 29-35 дней. На ультразвуковом фото 5-недельный эмбрион имеет вид небольшого цилиндра протяженностью 6-7 мм. В этот период беременности можно различить зачатки рук и ног, а также ушные раковины и носовые щели зародыша.
Начиная с 5 недели гестации, происходит формирование поджелудочной железы, верхних отделов респираторного тракта и печени. Именно в этот период сердце ребенка делает свои первые удары, а кровеносная система продолжает свое активное развитие. В последние дни пятой недели беременности образуются зачатки костного мозга, щитовидная железа и отдельные элементы опорно-двигательного аппарата.
С помощью трансвагинальной эхографии можно различить глазные впадины и места развития внутреннего и наружного уха. Вследствие недоразвитости мягких тканей определить пол ребенка в раннем периоде гестации невозможно. Однако на снимках хорошо проглядывается пупочный канат и отдельные элементы эндокринной системы.
Задачи УЗ-исследования в период беременности
Ультразвуковое исследование — наиболее точная и эффективная оценка состояния беременной и плода на разных гестационных сроках. Женщина проходит его впервые, узнав о беременности, и затем еще несколько раз на протяжении вынашивания.
УЗИ может потребоваться и на более раннем сроке или непосредственно перед родами — внеплановое обследование назначается при сомнительном диагнозе или при повышенных рисках осложнения беременности.
Наблюдая течение беременности по неделям, врач преследует следующие цели:
- подтверждение беременности;
- наблюдение за развитием плода, его размерами и весом;
- оценка жизнеспособности плода;
- выявление патологий на всех этапах беременности;
- определение пола ребенка;
- оценка параметров зрелости, размеров и места прикрепления плаценты;
- вычисление значений амниотической жидкости (околоплодные воды).
УЗИ по неделям беременности — важнейшее обследование при беременности.
Основные сведения о плодном яйце
Как известно, оплодотворение происходит посредством проникновения мужского сперматозоида в женскую яйцеклетку. После этого начинается активный процесс развития эмбриона: сначала оплодотворенная яйцеклетка делится на 2 части, затем на 4, после на 8 и т.д. С увеличением количества клеток растет и сам зародыш. Не прекращая развиваться, эмбрион движется к пункту своего назначения, который в норме является полостью женской матки. Именно упомянутая группа клеток и представляет собой рассматриваемое плодное яйцо. 
По достижению необходимого места, эмбрион имплантируется в стенку матки. В среднем на этот процесс уходит до 7-10 дней после проникновения сперматозоида внутрь яйцеклетки. До момента достижения пункта назначения, питание плодного яйца обеспечивается непосредственно яйцеклеткой, а уже после закрепления – слизистой матки.
Со временем функции обеспечения питания зародыша берет на себя плацента, формирующаяся из наружного слоя плодного яйца. Непосредственно на упомянутом внешнем слое присутствуют т.н. ворсинки, за счет которых и обеспечивается имплантация эмбриона в подходящем для него месте. 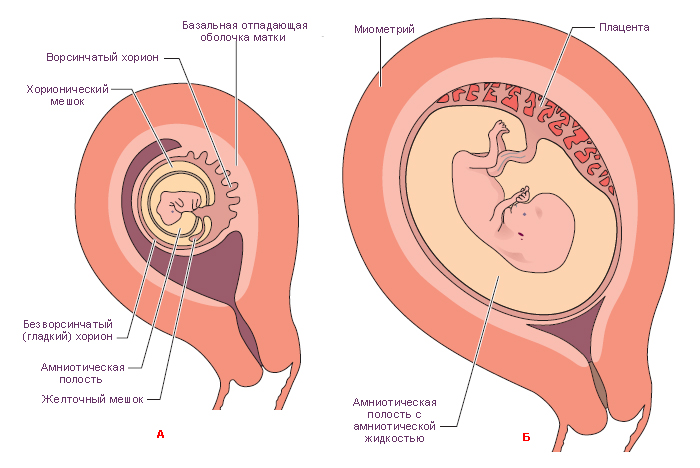
Формирование и успешное закрепление плодного яйца является главным признаком нормального течения женской беременности. В среднем эмбрион становится заметным в ходе ультразвукового исследования спустя 5 недель после задержки месячных, в то время как плодное яйцо обычно можно увидеть и через 2 недели. Если в ходе первого УЗИ врач видит т.н. пустое плодное яйцо, через пару недель исследование проводится повторно. 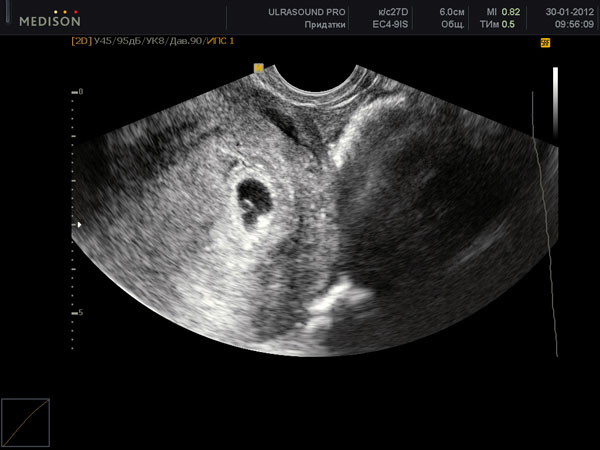
В норме зародыш визуализируется уже к 6-7 неделе срока беременности. В этот же период обычно различимо и его сердцебиение. В случае отсутствия эмбриона в плодном яйце при повторном ультразвуковом исследовании, диагностируется неразвивающаяся беременность. 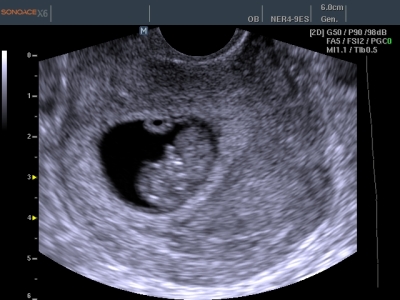
Ввиду этого, при задержке менструации женщине следует как можно раньше сделать УЗИ, чтобы своевременно обнаружить имеющиеся отклонения и, если такая возможность будет присутствовать, пройти лечение для устранения выявленных проблем.
При оценке состояния плодного яйца специалист, прежде всего, обращает внимание на его форму и внутренний диаметр. В течение первых недель форма плодного яйца приближена к овальной
Оценивая же внутренний диаметр, врач может сделать выводы о предположительном сроке беременности. Наряду с этим, плодное яйцо далеко не у каждой женщины имеет одинаковые размеры, поэтому при определении срока беременности нередко возникает погрешность, в среднем составляющая полторы недели. Для более точных результатов оцениваются показатели КТР плода и других диагностических мероприятий.
Зачатие и развитие плодного яйца
Беременностью называется процесс развития плода из оплодотворенной яйцеклетки. Этот процесс имеет несколько этапов.
Первым этапом является оплодотворение сперматозоидом яйцеклетки – зачатие, которое чаще всего происходит в ампулярном сегменте маточной трубы непосредственно после того, как яйцевая клетка вышла из яичника. Гиалуронидаза — фермент, выделяемый сперматозоидами, повышает проницаемость тканей, благодаря чему происходит проникновение сперматозоидов в яйцеклетку через её прозрачную оболочку. В протоплазму яйцеклетки обычно внедряется только один сперматозоид, навстречу которому на ооплазме возникает, так называемый, воспринимающий бугорок. Отделяясь от хвоста, головка сперматозоида сливается в ядром яйцеклетки, которое движется ей навстречу, в результате чего происходит образование общего ядра дробления оплодотворенного яйца – зиготы. При оплодотворении двух яйцеклеток образуются два плодных яйца (двуяйцевая двойня), трех – 3 плодных яйца (трехяйцевая тройня). В отдельных случаях двойня может быть однояйцевой, обусловленной атипическим дроблением яйцеклетки.
Перистальтические сокращения маточных труб позволяют яйцу, продолжающему собственное дробление продвигаться к матке для прикрепления в её полости.
Наружный слой клеток морулы, трофобласт, который обеспечивает питательную среду для эмбриона, расплавляет подлежащую слизистую оболочку, в результате чего происходит имплантация.
Вследствие нарушения целостности капилляров, находящихся в расплавленной слизистой оболочке матки, образуется скопление крови, которое омывает трофобластические выросты. Дефект, который образовался на месте закрепления плодного яйца, покрывается «фибринозным грибом» (сгустком фибрина), после чего происходит разрастание краев слизистой оболочки и образование капсулы.
В ходе прикрепления к слизистой оболочке матки, имеющей утолщенную, рыхлую структуру, в ней происходит процесс децидуального метаморфоза, после чего функциональный слой разделяется на два пласта: компактный, обращенный в просвет матки, состоящий из децидуальных клеточных структур, элементами которых являются протоплазма и гликоген и губчатый, более глубоко расположенный, обращенный к мышечному слою матки и состоящий из клеток соединительной ткани.
Слизистая оболочка матки, называемая в этот период децидуальной, растягивается благодаря заполнению межжелезистых пространств кровеносными сосудами, её толщина, составляющая до наступления беременности от 1 до 2 мм, теперь достигает 10 мм.
Оплодотворенное яйцо состоит из двух клеточных комплексов:
- эктобласта, связанного с трофобластом, в котором позже происходит образование полости амниона;
- эндобласта, расположенного в центре и являющегося первичной кишечной полостью и полостью желточного мешочка, покрытой клетками энтодермы; перегородкой между двумя данными полостями является эмбриобласт, в котором происходит развитие будущего эмбриона.
На сроке беременности от 3 до 8 недель плодное яйцо имеет круглую или овальную форму. Желточный мешочек – образование в плодном яйце, обеспечивающие питание зародыша и обладающие кроветворной функцией, выглядит как пузырек в полости плодного яйца (на сроке от 5 до 6 недель). Диаметр плодного яйца достигает 2,5 сантиметров. В эту же стадию беременности в процессе ультразвукового исследования можно рассмотреть зародыш, у которого уже регистрируется сердцебиение до 230 ударов в минуту, имеющий вид полоски длиной около 5 мм, расположенной около желточного мешочка. В это же время у эмбриона происходит формирование нервной трубки.
Характерная форма зародыша, похожая на букву С, приобретается им к окончанию седьмой недели. В эту стадию беременности происходит открепление плода от поверхности плодного яйца, на УЗИ просматриваются голова, туловище, зачатки верхних и нижних конечностей, в плодном яйце можно рассмотреть пуповину.
Нужно заметить, что если на УЗИ выявлены два плодных яйца или 3 плодных яйца, это свидетельствует о том, что беременность многоплодная.









