Исправление варусной деформации нижних конечностей, голеней
Содержание:
- Парафиновые сапожки при деформации
- Через 4 недели
- Как восстановиться после операции
- Секреты массажной техники при вальгусе
- Причины возникновения плоскостопия
- Лечение 3-й и 4-й степени сколиоза
- Причины вальгусной деформации стопы
- Методы лечения
- Симптомы вальгусной деформации стопы
- Вальгус и варус: отличия, фото – Заболевания ног
- Немного о косолапости
- Степени деформации вальгусной стопы
- Носки при вальгусной деформации стопы
- Где и как лечат вальгусную деформацию стопы
- Два вида одного заболевания
- Комплекс упражнений для профилактики халюс вальгус
- Рекомендации по лечению дома
- Вальгусная деформация или установка?
- Гимнастика при плоскостопии
Парафиновые сапожки при деформации
Парафиновые или озокеритовые сапожки мастерят соответственно из парафина и озокерита. Как уже выше отмечалось, данное средство – одно из самых эффективных при лечении вальгусной деформации стоп. Но, несмотря на эффективность, их рекомендовано применять только по правилам.
Мнение большинства сходится в том, что такой метод лечения не имеет противопоказаний, ведь это не лекарственный препарат. Но это не так, и даже такие, на первый взгляд, безопасные сапожки могут быть опасными, если ребенок страдает некоторыми недугами. К таковым можно отнести порок сердца, патологии кровеносных сосудов, диабет. Поэтому перед применением сапожков рекомендовано проконсультироваться с врачом.
Несложно сделать сапожки из парафина в домашних условиях, достаточно иметь специальный вид парафина, который хорошо очищен от всевозможных примесей. Такой парафин способствует длительному сохранению тепла и постепенной его отдаче, при этом создавая эффект прогревания. После взаимодействия с кожей парафин прогревает кожу сразу на 2 градуса С.
Постепенное прогревание расширяет капилляры, заживляет ткани, помогает усилить кровоток и улучшить процессы обмена. Благодаря такому методу лечения, можно устранить воспаление и спазмы мышц.
Если говорить о том, как сделать самому парафиновые сапожки, следует сначала купить специальный парафин в аптеке. Также понадобится полиэтиленовая пленка, теплые носки и 2 кастрюли разного объема. Кастрюли необходимы для паровой бани. Парафин нужно растопить на водяной бане и размешать до однородной консистенции. Далее его выкладывают на пленку слоем примерно в 1 см.
После того, как смесь немного поостыла на пленке, можно наносить ее на ножки малыша. Парафин должен быть достаточно мягким, но при этом легко лепиться. Сверху сапожков необходимо обернуть ножки пленкой, поверх надев носки. Процедуру проделать на протяжении 15 минут.
Через 4 недели
К концу 4 недели после операции по коррекции вальгусной деформации делают контрольную рентгенограмму. После нее, с разрешения врача, можно сменить ортопедическую обувь на обычную, но обязательно комфортную и хорошо разношенную. За походкой пока нужно следить, ступая на ровную стопу и не перекатываясь через сустав большого пальца. Не стоит и опираться на наружный край стопы, «косолапить» – при этом повышается нагрузка на 4-5 плюсневые кости и плюснефаланговые суставы, которые вскоре начинают болеть. Обязательно продолжать комплекс рекомендованных упражнений. Если отеки сохраняются, нужно носить компрессионное белье. Так пройдет еще две недели.
Как восстановиться после операции
Чрезвычайно важен восстановительный период после проведенной операции по удалению халюс вальгуса. Он составляет 4-6 месяцев. Подробные инструкции о том, как себя вести в период восстановления, даёт доктор.
Есть и общие моменты реабилитации, о которых необходимо знать всем пациентам.
Первый и второй день. Постельный режим. Передвигаться можно, но лучше не активничать. Рекомендуется держать ногу на возвышенности и изредка, если нет боли, шевелить пальцами.
Третий день. Можете начать потихоньку передвигаться
Важно подобрать удобный ортез и обувь, которая после операции должна быть специальной, снимающей нагрузку с прооперированной части стопы. В большинстве случаев используются туфли Барука (французский хирург, который их изобрел), разгружающие передний отдел стопы при ходьбе
В первое время, для привыкания, можно обеспечить себя дополнительной опорой в виде трости или костылей. Спустя три-пять дней они уже будут не нужны.
10-14 дней. Период докторского надзора. В случае серьёзной операции всё это время пациент может провести в клинике. Рекомендуются сеансы лечебной физкультуры и физиотерапии. Длительно находиться на ногах нежелательно.
Спустя 1-1,5 месяца отпадает надобность в ортезе, однако обувь после операции лучше использовать с подходящими ортопедическими стельками.
Спустя 2 месяца можно заниматься на велотренажёрах и плавать в бассейне.
До трёх месяцев может сохраняться отёк стопы и голеностопного сустава. В это время рекомендовано применять прохладные компрессы, носить компрессионный трикотаж.
Через 4-6 месяцев возможно передвигаться без ортеза, возобновлять занятия спортом, носить обувь на каблуке. Качественное восстановление и быстрая реабилитация требуют сделать выбор в пользу удобной широкой обуви. Не забывайте создавать комфортные условия своим ногам, чтобы неприятная ситуация не повторилась снова.
Секреты массажной техники при вальгусе
Массаж при вальгусе стоп является неотъемлемой частью терапевтического комплекса. Курс длится 2 недели. Периодичность терапии определяется с учетом тяжести состояния для каждого пациента отдельно. Процедуры способствуют:
- расслаблению мышц;
- растягиванию и укреплению связок;
- улучшению кровообращения.
Для исправления ситуации бесполезно работать только со стопами. Их деформация влияет и на позвоночник. Медики рекомендуют начинать лечение вальгусной деформации с массажа спины (выше пояснично-крестцового отдела). Очень хороший результат достигается при I стадии вальгусной деформации стопы. При варикозе нижних конечностей массаж противопоказан.
Обычно врач назначает типичную для данного диагноза технику. Она же является наиболее эффективной. Порядок выполнения процедуры следующий:
- Сначала следует прогреть спину. Ее гладят, а потом слегка растирают кончиками пальцев. Позвоночник трогать нельзя.
- Затем переходят к воздействию на мышцы. Их следует прогреть и размять. Для этого используется гребнеобразная техника.
- Переходим на пояснично-крестцовую область. Тут применяется та же техника, что и на спине, но движения энергичнее и направлены от центра к бокам и вниз.
- В ягодичной области похлопывания чередуются с круговыми поглаживаниями. Направление движений совпадает с ходом тока лимфы и идет от подколенных впадин наверх и в стороны.
- Над голенями работают щипцеобразными движениями по направлению от ахиллова сухожилия до подколенной ямки.
- Стопу массируют начиная с кончиков пальцев. Внутреннюю ее часть интенсивно гладят. Затем идут поперечные движения. С их помощью как бы формируют физиологически правильный свод.
Массажист должен работать теплыми руками. По наружной стороне ног допускается применение растягивания и вибрации. На внутренних поверхностях следует работать интенсивнее: использовать обе руки, внедрять ударные приемы. С коленными чашечками обращаются аккуратно: сильное или резкое воздействия недопустимы. После обработки каждой зоны ее успокаивают поглаживанием.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
- травмы или повреждения сухожилия задней большеберцовой мышцы;
- генетическое наследование: плоскостопие может передаваться по наследству от родителей детям;
- проблемы с иннервацией: некоторые состояния, например, расщелина позвоночника, церебральный паралич или мышечная дистрофия, могут вызывать плоскостопие;
- врожденные нарушения: плоскостопие может возникнуть из-за аномалии, присутствующей во время рождения;
- неудобную обувь: ношение узкой или маленькой, жесткой обуви, высоких каблуков в течение длительного времени может вызвать плоскостопие;
- артрит или другие заболевания скелета.
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Лечение 3-й и 4-й степени сколиоза
Здесь необходима регулярная гимнастика с массажем, корсет, возможно даже проведение операций. Врач-ортопед индивидуально, но обязательно назначает комплекс лечебных движений. ЛФК нужно выполнять минимум 3 раза в неделю, а лучше чаще. Для детей, имеющих третью степень искривления, противопоказан бег, приседания, кувырки, поднятие тяжестей, подвижные игры. В основном врач назначает упражнения лёжа. Если угол искривления превышает 50 градусов, необходима операция.
Правила использования ЛФК при сколиозе
- Сначала разминка, чтобы хорошо разогреть мышцы
- Обязательно присутствие небольшого темпа.
- Упражнения исключают тяжёлые предметы (допускается лишь использование соляных мешочков).
- Начать занятия лечебной физкультурой только после предписания врача.
Причины вальгусной деформации стопы
Врачи выделяют несколько возможных причин развития вальгусной деформации:
- наследственная предрасположенность;
- высокая нагрузка на структуры стопы в связи с лишним весом пациента;
- артроз суставов;
- гормональные изменения в организме, на фоне климакса, беременности и эндокринных заболеваний (например, сахарный диабет);
- длительное ношение узкой неудобной обуви на высоком каблуке;
- высокие профессиональные нагрузки на стопы – занятие профессиональным спортом, балетом и т.д.);
- травмы и механические повреждения стопы.
Иногда патология развивается на фоне совокупности нескольких из перечисленных выше причин.
У детей вальгусная деформация развивается из-за несовершенства сухожильно-связочного аппарата и патологий опорно-двигательной системы. Первые проявления патологии становятся заметны родителям уже к 10-12 месяцам, когда малыш пытается сделать свои первые шаги. Еще одним провоцирующим фактором может выступать мышечная гипотония у ребенка.
Методы лечения
Хорошо известно, что запущенные случаи плоскостопия нередко влекут за собой глубокое расстройство здоровья и даже приводят к инвалидности. Кроме того, плоскостопие создает некоторые ограничения в выборе профессии. В связи с тем, что стопа играет исключительно важную роль при стоянии, ходьбе, беге, прыжках, больным плоскостопием не подходят профессии, связанные с указанными движениями. Примером таких профессий могут служить парикмахер, продавец, официант, оперативник, военный, хирург…Все специалисты единогласны: лечение плоскостопия более трудная задача, чем его предупреждение. Однако немало детей страдают от этого недуга именно из-за не принятых вовремя мер профилактики и лечения. Вот почему очень важны ранее обращение к врачу и профилактические осмотры детского ортопеда
Для профилактики плоскостопия очень важно ношение правильно подобранной обуви. Не позволяйте носить ношеную обувь другого ребёнка
Внутренний край обуви должен быть прямым, чтобы первый палец стопы не отводился вовнутрь, каблук не более 1-2 см для детей до 2 лет, не более 3-4см от 3 лет. Большое значение уделяется ношению ортопедических стелек, как серийных, в лёгких случаях плоскостопия, так и индивидуально изготовленных, при тяжёлых деформациях. При использовании супинаторов рекомендуется не постоянное ношение. В первый день носите супинаторы не более одного часа, второй и все последующие дни увеличивайте срок привыкания на полчаса. Обувь должна быть достаточно просторной и глубокой. Помните, что слишком узкая, тесная, жесткая обувь может уменьшить или свести на нет эффект ортопедических супинаторов и даже вызвать повреждение стопы.
Не торопите малыша вставать на ноги и делать первые шаги, он сам должен быть готов к этому важному этапу, ограничивайте длительное стояние малышей. Лечение плоскостопия является комплексным, важными компонентами которого являются физические упражнения, ЛФК, закаливание, двигательный и гигиенический режимы
В профилактике важны регулярность, правильный выбор обуви, полезна ходьба босиком по неровной поверхности, катание на лыжах, плавание.
Существует огромное количество физических упражнений, направленных на лечение плоскостопия. Для эффективности занятий важна заинтересованность детей в выполнении этого комплекса упражнений. Но как заинтересовать ребенка? Ведь выполнение хоть и идеально подобранных друг к другу упражнений зачастую, в силу возрастных особенностей, надоедает ребенку. А это, естественно, отражается на качестве выполнения упражнений и неизбежно приводит к снижению эффективности лечения. Превратите гимнастику в игру. Сюжетные игры и занятия способствуют удовлетворению творческого воображения детей. Придумайте игры с элементами таинственности, неожиданности, игры с прятанием и угадыванием.
Для предупреждения плоскостопия полезны специальные физические упражнения для стоп. Они развивают связочный аппарат стопы. Также полезен и массаж. При этом не надо бежать к массажисту. Для этой цели можно использовать обычные бухгалтерские счеты и подобные им роликовые дорожки, «мячики-ежики», роликовые палки, коврики с резиновыми шипами, коробки с фасолью или керамзитом и т.д.
Симптомы вальгусной деформации стопы
Вальгусные стопы могут не проявлять себя клинически на начальных стадиях деформации, и наличие изменений обнаруживается только у ортопеда при осмотре и с помощью инструментальных методов диагностики. Постепенно искривление стопы и голеней становится все более заметным — стопа заваливается внутрь, происходит ротация пятки с ее опорой на внутренний край. При сведенных вместе ногах и соприкасающихся щиколотках между пяточными костями определяется расстояние. Наружная лодыжка сглаживается, внутренняя, напротив, становится более выпуклой, и под ней формируется один или два костных выступа — контурируют смещенные головка таранной и рог ладьевидной костей. На фоне ротации стопы голень Х-образно искривляется, меняется походка. Формируется халюс вальгус — деформация первого пястно-фалангового сустава с искривлением большого пальца кнаружи.
Помимо внешних изменений, деформация проявляет себя болями. Сначала неприятные ощущения, повышенная утомляемость и тянущие боли появляются после длительной ходьбы или статической нагрузки, затем — присутствуют постоянно. Болевой синдром затрагивает не только стопу и голеностопный сустав — постепенно присоединяются боли в коленях, тазобедренных суставах и спине. Это связано с тем, что отсутствие амортизации от стопы приводит к перенапряжению и хронической травматизации суставов всей кинетической цепи. Пациенты с запущенной вальгусной деформацией стоп страдают от артрозов коленного и тазобедренного суставов, из-за повышенной компрессионной нагрузки на позвоночник у них возникают межпозвонковые грыжи.
Диагностика вальгусной деформации стопы
Диагноз устанавливается на основании следующих данных:
- жалобы пациента на деформацию нижних конечностей, боли, повышенную утомляемость, изменение походки;
- анамнез болезни — в каком возрасте появились первые признаки, как развивалось заболевание;
- анамнез жизни пациента — наличие в прошлом заболеваний или травм, предрасполагающих к развитию вальгусных стоп;
- объективный осмотр травматолога-ортопеда — выявляет изменение конфигурации стопы, появление точек болезненности вдоль свода, в области опорных точек, а также в проекции перенапряженных мышц голени;
- рентгенография стопы — позволяет выявить уменьшение высоты сводов стопы и нарушения пространственного взаимоотношения костей стопы, а также признаки артроза суставов стопы;
- подометрия — оценивает распределение нагрузки на стопу;
- компьютерная плантография — применяется для расчета углов свода, наклона пятки и индексов, дающих представление о пространственной организации стопы.
В сложных случаях может понадобиться компьютерная или магнитно-резонансная томографии стоп. Первая позволяет детально оценить состояние костей и суставов, вторая — в том числе и связочного аппарата стопы. При выраженной деформации и наличии жалоб необходимо обследование всех суставных структур кинетической цепи — коленных, тазобедренных суставов и позвоночника. В зависимости от причины приобретенной вальгусной деформации показана консультация эндокринолога, гинеколога, невролога.
Вальгус и варус: отличия, фото – Заболевания ног
- 1 Почему развиваются и как проявляются
- 2 Лечение
- 3 Профилактика
Вальгусная и варусная деформация голеней и стоп Причины и симптоматика вальгуса и варуса ног Отличия вальгуса, варуса и плоского вальгуса ЛФК при вальгусе для взрослых Методы лечения вальгусной деформации коленей Коррекция вальгусной деформации голени без хирургии Пронация и супинация стопы у детей
Патологии развития стопы – вальгус и варус встречаются как у детей, так и у взрослых, возникают вследствие неправильной нагрузки на конечности, генетических нарушений, дефицита полезным витаминов и микроэлементов. Как правильно провести лечение варуса и вальгуса, в чем отличия между искривлениями стопы и голени ребенка – расскажет статья.
Причины и симптоматика вальгуса и варуса ног
Лечение
Варусное и вальгусное отклонение стопы важно лечить с первых симптомов проявления, чтобы избежать серьезной нагрузки на позвоночник, вследствие – неправильного функционирования опорно-двигательного аппарата. Вальгус встречается чаще, но в детском возрасте не всегда качественно удаляется, из-за недосмотра родителей, халатного отношения медперсонала к возникшей проблеме. При варусе и вальгусе мануальная терапия в детском возрасте оказывается достаточно эффективной
При варусе и вальгусе мануальная терапия в детском возрасте оказывается достаточно эффективной
Вальгус встречается чаще, но в детском возрасте не всегда качественно удаляется, из-за недосмотра родителей, халатного отношения медперсонала к возникшей проблеме. При варусе и вальгусе мануальная терапия в детском возрасте оказывается достаточно эффективной.
Комплексные меры направлены на укрепление связочного аппарата, мышц стопы, правильного формирования свода. Популярными методами являются лечебная гимнастика, массаж ног с задействованием ковриков, контрактных поверхностей, мелких предметов, лечебный массаж для улучшения кровообращения.
При врожденной патологии конечности гипсуются, для устранения деформации стопы и голени
В процессе лечения важно правильно подобрать ортопедическую обувь, стельки, супинаторы, чтобы эффективно зафиксировать ногу во время движения
Внимание!
При варусе подбирается специальная стелька-пронатор, которая распределяет нагрузку, помогает снять напряжение в мышцах и суставах. При вальгусе используется стелька с валиком, для исправления угла свода.
Консервативная терапия при вальгусе зависит от степени смещения пяток:
- Профессиональный массаж;
- Электростимуляция;
- Ношение специальной обуви;
- Постоянный контроль ортопеда.
Методы устранения валюса и вальгуса
Если без оперативного вмешательства не обойтись, то при варусе и вальгусе применяется остеосинтез, с использованием аппарата Илизарова. В дальнейшем последует длительный реабилитационный курс, не менее года.
Профилактика
Чтобы выровнять стопу и укрепить мышечный аппарат, важно практиковать лечебную физкультуру, заниматься плаванием, проводить перед сном расслабляющие ванночки, укреплять иммунную систему, сбалансированно питаться. Родителям стоит ответственно подходить к выбору обуви для ребенка – подошва сандалий должна быть на каблучке не менее 5 мм. Небольшой объем будет содействовать выработке правильной походки малыша с первых шагов
Небольшой объем будет содействовать выработке правильной походки малыша с первых шагов
Родителям стоит ответственно подходить к выбору обуви для ребенка – подошва сандалий должна быть на каблучке не менее 5 мм. Небольшой объем будет содействовать выработке правильной походки малыша с первых шагов.
Ранняя постановка малыша на ножки недопустима, а также «запихивание» чада в ходунки. Это может стать причиной нарушений не только с анатомией стопы, но и с позвоночником.
Варус и вальгус – отличия, особенности, бывает ли одновременно?
Стопы выполняют опорную функцию, выдерживая массу человеческого тела. В них иногда могут возникать определенные отклонения, которые в последнее время все чаще диагностируются врачами-ортопедами как у взрослых, так и у детей. Таких патологий две: вальгус – первое её проявление, или варус – второе. Разницу варуса и вальгуса у детей и взрослых рассмотрим ниже.
Немного о косолапости
В конце немного остановимся на врожденной косолапости. При врожденной косолапости у ребенка имеется выраженная бобовидная деформация одной или обеих стоп с наличием контрактур. Причиной изменений являются рубцовые изменения капсулы, связок и суставов стопы, недоразвитие и укорочение мышц и сухожилий голени. Заболевание бывает обычно двусторонним, чаще встречается у мальчиков. Патология без труда выявляется уже в роддоме. Такое заболевание нельзя запускать! Если ребенок начинает ходить на таких ножках, деформация поврежденной стопы усиливается, нарушается функция всей ноги, появляются «натоптыши» на стопе и боль при хождении. Страдают опороспособность, походка и осанка, возникают трудности с подбором обуви. Лечение надо начинать как можно раньше, с первых дней жизни ребенка. Ортопедическое лечение заключается в постепенном выведении стоп из неправильного положения при помощи гипсовых повязок и длительной фиксации в положении усиленной коррекции. В раннем возрасте, когда мышцы и связки ребенка податливы и пластичны, имеется большая вероятность полного устранения дефекта без хирургического вмешательства. Лечение проводится в сочетании с лечебной гимнастикой и массажем. Прогноз заболевания благоприятный. Чем раньше начато лечение, тем быстрее наступит выздоровление.
Степени деформации вальгусной стопы
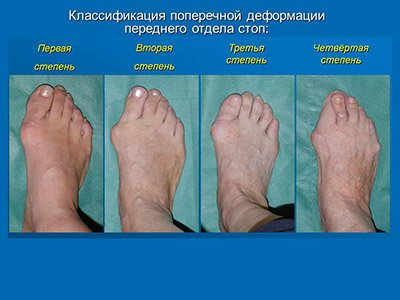
Классификация позволила выделить следующие четыре степени поперечной деформации переднего отдела стопы.
Для первой степени характерна косметическая деформация,
при которой присутствует нефиксированная распластанность переднего отдела
и деформация первого пальца стопы без наличия болевого синдрома.
При второй степени вальгусной деформации в стопе проявляется боль
при умеренной распластанности переднего отдела.
Для третьей степени заболевания характерно появление ригидности переднего отдела стопы. Четвертая степень заболевания характеризуется наличием выраженного деформирующего артроза I плюсне-фалангового сустава или деформации средних пальцев.
Разработанная классификация вальгусной
деформации стопы позволяет выбрать оптимальный способ лечения для каждого пациента.
Для объективной оценки состояния пациента
применяется специализированный автоматизированный комплекс,
включающий специальный планшетный сканер,
а также программное обеспечение для обработки информации и выдачи диагностического результата.
Программный комплекс использует сочетание нескольких способов определения
анатомического и функционального состояния переднего отдела стопы, в том числе
метода Штритера, Балакирева а также Штритера-Годунова
с использованием индекса Чижина и Вейфслога.
Носки при вальгусной деформации стопы
В целом к обычным носкам при вальгусной деформации предъявляется одно основное требование: они должны быть из натуральных материалов, гигроскопичных и «дышащих». Носок должен плотно облегать стопу, не съезжать, на нем не допускаются грубые швы и рубцы, которые могут провоцировать появление потертостей. Однако существуют и специальные носки-фиксаторы, предназначенные для мягкой коррекции вальгусной деформации. Они изготавливаются из плотной эластичной ткани, в их конструкцию входит специальная плюсневая прокладка и фиксаторы для максимально плотного облегания ноги. Такое приспособление не мешает ходьбе, не стесняет движений, но помогает перераспределить нагрузку по своду стопы, благодаря чему происходит постепенная, деликатная коррекция патологии.
Носить носки можно ежедневно, противопоказаний к ним нет, единственное исключение — такие носки несовместимы с обувью на высоком каблуке. При этом следует понимать, что данный фиксатор может быть эффективен только на самых первых стадиях вальгусной деформации и при поперечном плоскостопии. Если стопа уже в значительной мере деформирована, носки не дадут никакого эффекта.
Где и как лечат вальгусную деформацию стопы
Начальные формы халюс вальгус поддаются консервативному (безоперационному) лечению, основная цель которого — устранить симптомы и замедлить прогрессирование патологии
Вальгусная деформация стопы прогрессирует медленно, развиваясь в течение многих лет, поэтому пациенты зачастую не обращают внимание на симптомы, характерные для начальной стадии заболевания
В основном к врачу обращаются на второй или третьей стадиях, когда у основания большого пальца появляется косточка-шишка, причиняющая боль. В таком случае устранить разросшуюся костную ткань можно только хирургическим (оперативным) способом. Этого можно избежать и провести лечение деформации пальцев стопы с помощью консервативных методов (без операции), если обратиться к специалисту вовремя.
При позднем обнаружении и значительных отклонениях сустава большого пальца стопы от нормального положения избирается хирургическая (операционная) тактика лечения. Определить, какой из видов терапии даст оптимальный результат именно в вашем случае, можно после консультации с профильным врачом.
В нашей клинике ведут прием опытные специалисты, которые помогут выбрать тактику лечения при любой степени вальгусной деформации первого пальца стопы.
Два вида одного заболевания
Существуют два вида плоскостопия: физиологическое и статическое. Физиологическое плоскостопие проявляется у детей в возрасте до 3-х лет. Это связано с тем, что детская стопа имеет свои характерные особенности. Она не является точной, только уменьшенной, копией взрослой стопы. Неокрепший костный аппарат малышей, имеет частично хрящевую структуру, мышцы и связки еще слабы и подвержены растяжению. Кроме того, стопы ребенка до 3-х лет кажутся плоскими, потому что выемку свода заполняет мягкая жировая «подушечка», которая маскирует правильную костную основу. Таким образом, эта форма плоскостопия не патологическая и лечения не требует, так как свод стопы при правильном развитии нормализуется самостоятельно к 5-6 годам жизни ребенка.
Статическое плоскостопие развивается чаще всего. Причинами образования статического плоскостопия являются: связочно-мышечная недостаточность, возникающая при длительной физической перегрузке, врожденная слабость связок, раннее вставание ребенка на ноги, увеличение массы тела в течение короткого отрезка времени, неудобная обувь, длительное пребывание в статическом положении. Первые годы жизни малыша являются наиболее благоприятными для лечения статического плоскостопия массажем и лечебной гимнастикой. Многие специалисты считают, что нарушения мышечного тонуса является опасным и требует лечения.
На что жалуется малыш при плоскостопии? Боли в стопе при ходьбе, при беге, боли в голени, в коленных суставах, бедре, позвоночнике. Походка теряет пластичность, плавность и легкость, нередко нарушается осанка. Некоторые дети не могут четко определить, где именно они испытывают дискомфорт или боль, поэтому не жалуются, а просто предпочитают менее подвижные игры.
Особенно неблагоприятна плоско-вальгусная установка стоп в возрасте 1-1,5 лет. В этом случае основным диагностическим признаком является отклонение пятки наружу от продольной оси голени.
Комплекс упражнений для профилактики халюс вальгус
Специально подобранные упражнения (при условии их регулярного и полного выполнения) будут «работать» одновременно в двух направлениях: постепенно устранять деформацию и обеспечивать профилактику вальгуса.
- Исходное положение: лежа на полу. Упражнение – «велосипед» (имитация езды, ноги стараться держать параллельно полу).
- Исходное положение: сидя на полу, упор на отставленные руки, ноги распрямлены, постепенное сгибание в голеностопе.
- Разведение пальцев стопы – на сколько возможно. Следом – максимально быстро и с усилием разжимать их и сжимать.
- Исходное положение: сидя на стуле, передвигать стопы только при помощи пальцев, раздвигая ноги.
- Между большим и указательным пальцем вставить и удерживать ручку (это может быть палочка, карандаш и пр.). С зажатым предметом производить круговые движения, рисовать цифры или буквы.
- Исходное положение: стоя. Пройти несколько кругов, чередуя шаги на носочках, пятках, внешних и внутренних ребрах стоп. Руки подняты вертикально вверх, выпрямлены.
- Исходное положение: сидя на стуле, собирать пальцами ног ленту, веревку или отрезок ткани. Также перебирать мелкие предметы.
Взрослым предстоит выполнять комплекс по утрам и вечерам (5-7 раз повторяя каждое движение) по схеме: курс от 2 недель до месяца – месяц перерыва. Подобрать упражнения, как и дополнительную терапию, поможет врач.
Рекомендации по лечению дома
С помощью парафиновых сапожек лечат:
- последствия травм (ушибов, вывихов, растяжений);
- различные воспаления, если они не сопровождаются образованием гноя;
- простудные недуги;
- повышенный тонус ножных мышц;
- неврологические расстройства;
- плоскостопие у детей (подробнее в статье: методика массажа ног при плоскостопии у детей и тематическое видео);
- нарушения опорно-двигательного аппарата.
При спастических парезах нижних конечностей у детей парафиновую смесь прикладывают исключительно к проблемному участку ног. Если малыш боится вставать на ножки, а в движениях заметна слабость, теплолечение можно применить для формирования необходимых двигательных навыков.
Лечебные манипуляции с применением парафина следует проводить только при назначении врача. При отсутствии показаний сапожки нанесут вред растущему организму.
Гипертонус мышц у новорожденного является показанием к применению парафиновых сапожек, а вызвать его могут следующие недуги:
- гипоксия (кислородное голодание плода);
- сильный токсикоз у матери при беременности, особенно в первом триместре;
- гипертонус матки;
- инфекционные заболевания матери во время беременности;
- поздние или ранние роды.
Противопоказанием к применению парафина или озокерита может стать:
- повышенная температура тела;
- нагноения при воспалительных процессах;
- сыпь, зуд на месте, где необходимо сделать прогревание;
- нарушения термического восприятия кожи;
- обострения при ОРВИ и ОРЗ.
Когда происходит перепад температур, у детей легко может развиться простуда. Перед тем как делать прогревание ребенку самостоятельно, проконсультируйтесь с врачом, чтобы узнать, нет ли противопоказаний.
Итак, делая процедуру дома, не выводите ребенка на улицу, не купайте в течение трех-четырех часов после прогревания. Обязательно контролируйте температуру горячего парафина, она не должна превышать 42° C.
Прогреваться парафином разрешено хоть ежедневно. Ребенок может захотеть пить – это нормально.
Сделать парафиновые сапожки можно самостоятельно в домашних условиях. Для этого необходимо приобрести специальный аптечный парафин, который полностью очищен от всех посторонних веществ и примесей. Для достижения необходимой консистенции парафин разогревают на водяной бане, после чего теплый равномерно перемешанный состав наносят на ноги больного. Толщина слоя должна составлять примерно 1 см.
Оптимальная температура нанесения парафина определяется его консистенцией – вещество должно легко лепиться и плотно прилегать к стопе. Из парафина лепят своеобразный сапожок, после чего каждую ногу пациента плотно оборачивают пищевой пленкой. Поверх озокеритового сапожка и пленки следует надеть теплый шерстяной носок.
Это позволит надолго сохранить температуру парафина, который равномерно прогревает все структуры стопы примерно на 2 градуса. Держать ноги в парафиновых сапожках следует около 15 минут, после чего состав аккуратно удаляется. Выполняя процедуру правильно и регулярно, можно добиться заметного улучшения состояния стоп уже через 12-14 дней.
Терапия вальгусной деформации стоп проводится целым комплексом мероприятий.
Вальгусная деформация или установка?
Если родители замечают, что у ребенка ножки в положении стоя напоминают букву X, то они сразу идут в интернет и после просмотра нескольких сайтов выбирают диагноз – вальгусная деформация. Всегда ли это так на самом деле? Нет, не всегда. Более того, очень редко.
Дело в том, что в медицине есть два понятия: вальгусная деформация и вальгусная установка или постановка стоп. Второй вариант еще называют установочный или постановочный вальгус. В чем отличия?
Вальгусная деформация – это патология, которая затрагивает кости, суставы, крупные сухожилия, своды стопы. Она требует коррекции и комплексного лечения.
Вальгусная установка – это физиологическое явление, обусловленное слабостью мышц и связок, которые пока не могут удерживать кости в правильном положении. У большинства детей в возрасте до 4 лет есть более или менее выраженная вальгусная установка. Но это не болезнь, это особенности физиологии. С возрастом по мере развития и укрепления мышц, связок, повышения прочности костей за счет изменения минерального состава часто они проходят сами по себе. Вальгусная установка стоп довольно редко приводит к формированию вальгусной деформации. Это может случиться на фоне инфекций, заболеваний, ослабления организма. Чтобы этого не произошло, нужны профилактические меры, которые будут направлены на укрепление мышечной ткани, улучшение трофики связочной и костной системы.
Чтобы разобраться, что у вашего ребенка вальгусная установка или деформация, нужно оценивать положение стоп не только в нагрузке, а именно в положении стоя, но и в состоянии покоя или в положении лежа. При деформации изменения будут видны и в нагрузке, и в покое. При установке в состоянии покоя ноги будут практически ровными, а X-образную форму будут приобретать только в положении стоя. На практике у детей чаще встречается вальгусная установка, а не деформация.
Проверить, что именно у вашего ребенка, довольно просто. В положении лежа сведите выпрямленные ноги малыша вместе, так чтобы в области коленей они прижимались друг другу. Если при этом пяточки и лодыжки касаются, то речь идет о вальгусной установке ног. Если расстояние между лодыжками будет минимум 4 – 5 см, то это деформация. Еще одним показателем является положение ахиллова сухожилия. Если в состоянии покоя в положении лежа оно прямое, то деформации, скорее всего, нет. А если оно имеет форму дуги, то можно заподозрить вальгусную деформацию. В любом случае для уточнения диагноза будет необходима консультация врача ортопеда или травматолога-ортопеда.
Гимнастика при плоскостопии
Катание стопой палочки или мячика.
Захват с пола карандаша или тряпочки при помощи пальцев ног.
Попеременное хождение на носках и на пятках: 4 шага на носках, 4 шага на пятках. Ходить так, пока не устанут ноги. При очевидной легкости выполнения этого упражнения можно взять в руки гантели.
Хождение на наружной поверхности стопы.
Хождение на носках.
Сгибание и разгибание пальцев ног.
Поднятие тела на икроножной мышце: положить на пол брусок высотой 30-40мм, встать одной ногой носком стопы на брусок и делать подьемы до усталости, вторая нога в движении не участвует. При очевидной легкости выполнения упражнения взять в руку гантели. Гантели брать со стороны нагружаемой ноги.
Для особо ленивых можно предложить следующее упражнение: Поднимаясь по лестнице, старайтесь подниматься на носках (на ступеньку вставать носком, а не полной стопой), нагружая икроножные мышцы и мышцы стопы. Поднявшись на третий этаж, таким образом, Вы уже почувствуете усталость в стопах и икроножных мышцах.
Очень полезно ходить босиком по неровной поверхности, например, по земле или траве за городом. Обратите внимание, что деревенские жители практически не страдают плоскостопием, т.к. мышцы стопы нагружены разнообразно, а в городе мы ходим исключительно по ровной поверхности и стопа нагружена исключительно в одном направлении.









