Что нужно знать будущей маме о первом триместре беременности
Содержание:
- Причины замершей беременности?
- Полезные свойства
- После ЭКО: тщательное наблюдение
- Простуда при беременности на ранних сроках
- Причина 3 — инфекционные заболевания, половые инфекции
- Простуда на раннем сроке беременности: последствия
- Факторы, повреждающие плод (тератогенные факторы)
- Как проявляются при беременности наиболее распространенные инфекции?
- Какие упражнения можно делать беременным?
- Почему беременность после ЭКО требует повышенного внимания?
Причины замершей беременности?
Не всегда даже врачам удается с точностью узнать, почему случилась замершая беременность. В современной медицине существует целый ряд причин, которые могут вызывать такую патологию. Все их делят на несколько больших групп:
- Генетические патологии. Именно эти причины наиболее часто провоцируют остановку развития плода. Патологические гены или присутствие лишней хромосомы у эмбриона могут стать причиной развития множества пороков, которые являются несовместимыми с жизнью, что приводит к прерыванию беременности. Часто генетические патологии становятся причиной остановки развития беременности на восьмой-десятой неделе.
- Инфекции. Замершая беременность также нередко может случиться из-за наличия инфекционных заболеваний, так как в период вынашивания ребенка у женщины происходит достаточно серьезный спад иммунной защиты. Особенно опасными для этого периода считаются ТORCH-инфекции, к которым относятся краснуха, цитомегаловирус, герпес и токсоплазмоз. Наибольшую опасность для плода представляет первая «встреча» матери с инфекцией в уже беременном состоянии. Поэтому при постановке на учет беременным настоятельно рекомендуют пройти обследование на такие виды инфекций. Даже, казалось бы, такие простые и привычные заболевания, как грипп или ОРВИ могут стать причиной патологии, особенно на ранних сроках, когда у плода формируются жизненно важные органы. Инфекция может воздействовать непосредственно на плод, вызывая различного вида аномалии, или на плодные оболочки, что приводит к существенному недостатку поступления кислорода или питательных веществ плоду.
- Гормональные нарушения. Гормональный баланс крайне важен для нормального вынашивания ребенка. Поэтому при недостатке прогестерона или избытке мужских гормонов (андрогенов) существенно повышается вероятность невынашивания ребенка. Любые гормональные сбои рекомендуется пролечить еще до наступления беременности.
- Антифосфолипидный синдром. Из-за них же может снижаться образование плацентарных сосудов или их закупорка, что приводит к нарушению получения плодом необходимого питания.
- Тератозооспермия. Эта причина замершей беременности связана с патологиями в семенной жидкости мужчины. При тератозооспермии сперматозоиды имеют неправильное строение, поэтому оплодотворение такой клеткой приводит к аномалиям развития эмбриона.
- Образ жизни. Наличие вредных привычек, а также образ жизни во время вынашивания ребенка (и периода планирования) также могут негативно сказаться на развитии эмбриона, провоцируя его замирание. Употребление алкогольных напитков, курение, стрессы, производственные вредности, режим дня, сидячий образ жизни, несбалансированное питание – все это считается негативными факторами для беременности.
- Другие факторы. Замирание беременности может произойти также из-за резкой смены климата, наличия в анамнезе абортов (особенно если их было несколько).
В некоторых случаях может быть обнаружено сразу несколько причин, которые могли привести к замиранию беременности.
Полезные свойства
Кабачок богат структурированной водой и пищевыми волокнами, весьма благоприятно влияющими на работу пищеварительного тракта. При регулярном употреблении кабачков улучшаются перистальтика и моторика кишечника, облегчается продвижение и переваривание пищи. Нормализуется стул, уходят запоры, исчезает дискомфорт, привычный многим женщинам на поздних сроках беременности. Наряду с другими овощами кабачки рекомендованы для мягкого очищения кишечника перед родами и вскоре после появления малыша на свет.
Кабачок – ценный диетический продукт. Он низкокалориен и при этом быстро вызывает чувство насыщения (за счет большого содержания клетчатки и воды). Блюда из кабачков рекомендованы женщинам с избыточным весом, не желающим набрать лишние килограммы во время беременности. Одновременно с этим кабачок богат витаминами и минеральными солями, и способен насытить организм необходимыми питательными веществами.
Блюда из кабачков пойдут на пользу при заболеваниях желчного пузыря и печени. Они стимулируют выброс желчи и активизацию ферментов, а также запускают процессы обновления в печени. Особый состав кабачка делает этот овощ полезным и больным сахарным диабетом. Низкую калорийность и незначительный процент углеводов оценят женщины, стремящиеся сохранить фигуру и контролирующие свой вес во время беременности.
Кабачки хорошо усваиваются в пищеварительном тракте. Они включены в состав многочисленных диет и разгрузочных дней. В пользу кабачка говорит и тот факт, что этот овощ является первым прикормом для малышей. Беременная женщина без опаски может есть блюда из кабачков, не опасаясь навредить своему еще не рожденному ребенку.
Кабачок – хорошее мочегонное средство. Он выводит из организма лишнюю жидкость, не давая ей задерживаться в тканях. Кабачок стимулирует активность почек, облегчает выведение токсинов, усиливает диурез. Блюда из кабачка рекомендованы при отеках, в том числе спровоцированных гормональными перестройками во время беременности.
Кабачки при регулярном употреблении хорошо влияют на функционирование сердечно-сосудистой системы. За счет мочегонного эффекта они снижают артериальное давление, снимают нагрузку с сердца и тем самым значительно улучшают состояние будущей мамы. Стабильное кровяное давление в свою очередь способствует нормальному функционированию всех органов и систем и обеспечивает адекватный кровоток в плаценте.
Другие полезные свойства кабачков:
Повышают общий тонус организма, придают сил.
Стимулируют мозговую деятельность, улучшают внимание и память.
Укрепляют иммунитет и уменьшают вероятность обострения хронической патологии внутренних органов.
Стимулируют процессы кроветворения и снижают риск развития анемии.
Облегчают расщепление белков и повышают усвояемость мясной пищи.
Снижают уровень холестерина и глюкозы в крови.
Нормализуют водно-солевой баланс в организме женщины.
Активизируют кровоток в мелких сосудах, улучшают кровоснабжение органов таза, плаценты.
После ЭКО: тщательное наблюдение
Существуют особенности ведения беременных после применения ЭКО.
Важный момент — так называемая поддержка, которая начинается сразу после переноса эмбрионов в матку женщины. В нее входят, как правило, несколько гормональных препаратов, препараты, препятствующие свертыванию крови (антикоагулянты), в обязательном порядке курс индивидуально подобранной витаминотерапии. В некоторых случаях в поддержку приходится добавлять препараты женских гормонов (эстрадиола), для более адекватного роста эндометрия и повышения шансов на имплантацию, в некоторых случаях необходим прием препаратов преднизолона (метипред), небходимых, чтобы загасить возможную иммунную агрессию организма; применяются усиленные дозы прогестерона, чтобы оптимизировать изменения слизистой оболочки матки и помочь ей удержать малыша.
Из витаминов для беременности особенно важна фолиевая кислота, ее дефицит может не только привести к потере плода, но и вызвать пороки его развития. Поэтому прием ее должен быть регулярный, адекватный, не менее 400 мкг в сутки.
Поддержку, назначенную после переноса, нужно отменять постепенно под контролем врача, тогда это будет безопасно. При появлении любых жалоб во время беременности, особенно если речь идет о наличии болей или кровянистых выделений из половых путей — нужно немедленно обращаться к доктору для коррекции терапии. Иногда лечение должно проводиться в условиях стационара, об этом доктор немедленно поставит Вас в известность. Учитывая возможные риски осложнений, связанных с нарушениями со стороны свертывающей системы крови после гормональной стимуляции, осуществляется регулярный контроль факторов свертываемости крови и при необходимости проводится лечение.
Бояться препаратов, которые врач назначает после переноса эмбрионов, не стоит: абсолютно все доктора в лечении своих пациентов в первую очередь руководствуются принципами «не навреди». Часто женщины пугаются, прочитав в инструкции к лекарствам о том, что они противопоказаны при беременности. Но все применяемые сегодня схемы поддержки разработаны с учетом научных данных об эффективности и безопасности тех или иных лекарств в момент имплантации эмбриона, многочисленные исследования подтвердили, что применение этих препаратов не навредит малышу при правильном индивидуальном подходе.
Через 10-14 дней после положительного анализа крови на ХГЧ нужно сделать УЗИ органов малого таза, чтобы подтвердить наличие беременности.
Как правило, с 5-6 недель акушерского срока беременности в полости матки возможно определить наличие плодного яйца с эмбрионом. При этом отмечается и его сердечная деятельность, что является признаком развивающейся беременности. После того, как было зафиксировано сердцебиение у плода, можно вставать на учет по беременности, т. е. наблюдаться в условиях женской консультации или иного лицензированного медицинского учреждения, чтобы своевременно проводить необходимое обследование, составить индивидуальный план ведения беременности.
Простуда при беременности на ранних сроках
Чем опасна простуда на ранних сроках беременности? – Вирусы атакуют чаще всего слизистые оболочки верхних дыхательных путей. Обычно ОРВИ сопровождают симптомы интоксикации: головная боль, боль в мышцах, вялость, слабость. Заражение происходит при вдыхании капелек мокроты, содержащих вирусы, попадающих в воздух от больных людей при кашле, чихании и разговоре. В организме вирусы быстро размножаются в слизистой оболочке верхних дыхательных путей. В результате развивается отечность, воспаление слизистых оболочек затронутого инфекцией отдела дыхательных путей. Оттуда вирусы поступают в кровь и разносятся по различным органам. Восприимчивость к ОРЗ у беременных очень высока: их органы дыхания постоянно работают с высокой нагрузкой, так как адаптация организма требует больших энергозатрат. ОРВИ, особенно грипп, опасны своими осложнениями. Они обостряют хронические заболевания, в том числе тлеющие очаги инфекции. Поэтому нельзя пренебрегать лечением, даже если простуда переносится легко.
Чем опасна простуда при беременности
Во время ожидания малыша любое лечение должно быть рекомендовано врачом. На состояние женщины в период вынашивания и на внутриутробное состояние ребенка могут оказать негативное влияние как народные методы, так и лекарственные препараты.
Чтобы сбить температуру иногда назначают ацетоминофен (парацетамол). Ввиду многолетнего использования данного препарата были сделаны предположения об его относительной безопасности. Это верно, только в том случае, если не превышать рекомендованные врачом суточные дозы. Повышение температуры важный сигнал организма, который позволяет своевременно реагировать на развитие бактериального осложнения.
До третьего триместра некоторые врачи не исключают назначение препаратов из группы нестероидных противовоспалительных препаратов (НПВП), например ацетилсалициловой кислоты и ибупрофена. Однако, уже к третьему триместру прием нестероидных противовоспалительных препаратов лучше прекратить, так как они могут негативно повлиять на развитие плода и здоровье новорожденного. В этом периоде как правило запрещены любые обезболивающие препараты.
Для уменьшения кашля назначают отхаркивающие средства, разжижающие мокроту, Препараты, основным действующим веществом которых является бромгексин, кормящим и беременным женщинам противопоказаны
Растительные препараты назначаются с большой осторожностью, так как содержат алкалоиды, которые могут быть токсичны для плода и оказывать абортивное действие.
При боли в горле возможно применение антисептических (противомикробных) препаратов местного действия.
При заложенности носа большинство врачей не рекомендуют сосудосуживающие спреи, капли. Причем это требование особенно актуально в первом триместре и для тех женщин, которые не предохраняются во вторую половину менструального цикла и могут вскоре забеременеть
Допускается применение аптечных изотонических растворов на основе очищенной морской воды для промывания носа и разжижения слизи.
В симптоматическую терапию входит назначение обильного теплого питья. Это предотвращает высыхание слизистых оболочек носа и горла и способствует разжижению мокроты, потоотделению и снижению уровня интоксикации. Симптоматическая терапия направлена на уменьшение интоксикации и поддержку защитных сил организма.
Большинство специалистов рекомендуют в первом триместре обходиться местными формами лекарственных средств. Есть препараты, способные оказывать действие непосредственно в воротах инфекции (на слизистой оболочке в носу). Так, мазь и гель ВИФЕРОН могут использоваться у беременных, начиная с первой недели. Интерферон, входящий в состав этих препаратов, вещество белковой природы, он синтезируется естественным образом в организме в ответ на проникновение возбудителя.
Причина 3 — инфекционные заболевания, половые инфекции
На состояние плода могут влиять любые инфекции, но особенно опасны ИПППхламидиоз, уреаплазмоз, микоплазмоз, герпес, цитомегаловирус. Эти инфекции влияют на плодную оболочку, уничтожая эмбрион на ранних сроках беременности. Многие опасные инфекции можно выявить ещё до зачатия, сдав анализы на torch-комплекс. Выявленные болезни нужно пролечить.
Вторая группа инфекций, способная вызвать ранний выкидыш, не относится к половым и может настигнуть каждую женщину. Это заболевания, дающие тяжелые осложнения — ангина, грипп, пиелонефрит (воспаление почек), пневмония, и т.д. Вирусы и бактерии, попадая в организм, ослабляют иммунитет и вызывают общую интоксикацию. Изматывающие симптомы — рвота, высокая температура, лихорадка и др., нарушают многие процессы в организме, что и приводит к выкидышу на раннем сроке.
Простуда на раннем сроке беременности: последствия
Будущие мамы задаются вопросом, опасна ли простуда на ранних сроках беременности? – Да, так как беременные входят в группу риска по неблагоприятному течению респираторных инфекций, среди которых наиболее опасен грипп. Их приходится чаще по сравнению с другими женщинами госпитализировать из-за тяжёлых осложнений со стороны органов дыхания. Наиболее часто женщины попадают в больницу во втором или третьем триместрах. Пессимистичные прогнозы медиков как правило приходятся на третий наиболее критичный период. Важными факторами риска, приводящими к госпитализации, является обострение бронхиальной астмы, повышенная масса тела, сахарный диабет. Если мать болеет гриппом, возрастает риск смерти младенца. Течение гриппа в третьем триместре иногда является показанием для родоразрешения путем операции кесарева сечения. При тяжёлом и среднетяжёлом состоянии пациентки, на сроке до 12 недель рекомендуется прерывание беременности, что сопряжено с большим риском и вероятными осложнениями.
Почему простуда в начале беременности может вызвать осложнения
В первые три месяца зародыш, эмбрион, плод особенно чувствителен к воздействию повреждающих факторов. Рост плода требует от матери все большей адаптации, и если у женщины есть какие–либо заболевания, включая скрыто-протекающие, то могут возникать осложнения. Во время вынашивания ребенка увеличивается нагрузка на сердечно-сосудистую систему, увеличивается масса тела, могут смещаться органы, пережимаются крупные сосуды и т.д. Любые заболевание повышают нагрузку в этот непростой период.
Факторы, повреждающие плод (тератогенные факторы)
Со стороны окружающей среды:
- РАДИОАКТИВНОЕ ИЗЛУЧЕНИЕ. При воздействии радиации в предимплантационный период, когда зародыш состоит всего из нескольких клеток, как правило, происходит его гибель и самопроизвольный выкидыш. Пороки развития эмбриона на этом этапе крайне редки.
Пороки развития, согласно заявлению Международной комиссии по радиологической защите, могут возникать при дозе выше 100 мГр и наиболее часто проявляются нарушениями развития центральной нервной системы.
В период беременности лучевая терапия с учетом минимального риска для здоровья плода возможна при облучении опухолей, локализованных выше диафрагмы: опухолей головного мозга, головы, шеи, молочной железы, лимфомы Ходжкина. Лучевая терапия при раке шейки матки не совместима с жизнеспособностью плода. - ЭЛЕКТРОМАГНИТНОЕ ИЗЛУЧЕНИЕ: нахождение возле работающих электроприборов (системного блока компьютера, электроннолучевой трубки монитора, СВЧ-печи, радиотелефона), проживание и/или работа в зоне отчуждения ЛЭП и т.д.
- ХИМИЧЕСКИЕ АГЕНТЫ: бензол, анилиновые красители, фосфорорганические удобрения, химиотерапия в период беременности и т.д.
Со стороны женщины:
- Генетические и хромосомные АНОМАЛИИ.
- ИНТОКСИКАЦИИ: употребление в период зачатия и вынашивания беременности спиртных напитков, наркотических средств (наркотиков), некачественных продуктов питания и т.д.
- ЭНДОКРИННЫЕ заболевания.
- ИНФЕКЦИОННЫЕ заболевания: краснуха, токсоплазмоз, сифилис, герпетическая инфекция, грипп и т.д.
- СОМАТИЧЕСКИЕ заболевания (заболевания внутренних органов), вызывающие гипоксию (недостаточность поступления кислорода): хроническая сердечная недостаточность, ожирение, бронхиальная астма и т.д.
- Повышенная лекарственная нагрузка на организм беременной женщины, в том числе ПРИЕМ ЛЕКАРСТВенных средств, запрещенных к применению до 12 недель беременности. Согласно данным исследования за период 1976-2008 гг. количество медикаментов, применяемых во время беременности, увеличилось с 2,5 до 4,2 за последние 30 лет. При этом использование лекарственных средств в первом триместре беременности (до 12 недель) возросло на 63%.
- Избыточное поступление витаминов в виде фармацевтических средств (фармпрепаратов). ГИПЕРВИТАМИНОЗ не менее вреден, чем гиповитаминоз (витаминная недостаточность). «Лишь в чувстве меры истинное благо…»
Тератогенное (повреждающее плод) действие витаминов
| A | 1 млн. МЕ | аномалии головного мозга, гидроцефалия (водянка головного мозга), аборт (выкидыш), бесплодие |
| E | 1г | аномалии головного мозга, глаз, скелета, гипофункция щитовидной железы |
| D | 50 000 МЕ | отек головного мозга, деформация черепа, гиперфункция надпочечников |
| K | 1,5 г | гипотромбинемия (пониженная свертываемость крови) |
| С | 3г | аборт, мертворождение |
| В2 | 1г | синдактилия (сращение пальцев), укорочение конечностей, гидронефроз (водянка почки) |
| РР (В3) | 2,5г | фрагментация хромосом |
| B5 | 50г | аномалии развития головного и спинного мозга |
| В6 | 10г | мертворождение |
| Вс | 0,3г | мозговые грыжи, анофтальмия (отсутствие глаз) |
В Курортной клинике женского здоровья можно провести скрининг при беременности и ультразвуковое исследование плода (УЗИ скрининг при беременности) с записью исследования на ДИСК и/или флэш-карту (USB-накопитель) и ПАМЯТНЫМИ ФОТО на аппаратах экспертного класса в режимах 3D/4D (объемного изображения) с целью всестороннего углубленного исследования течения беременности, функционального состояния и развития плода. О сроках скрининга при беременности подробно…
| 3D-фото эмбриона 10 недель |
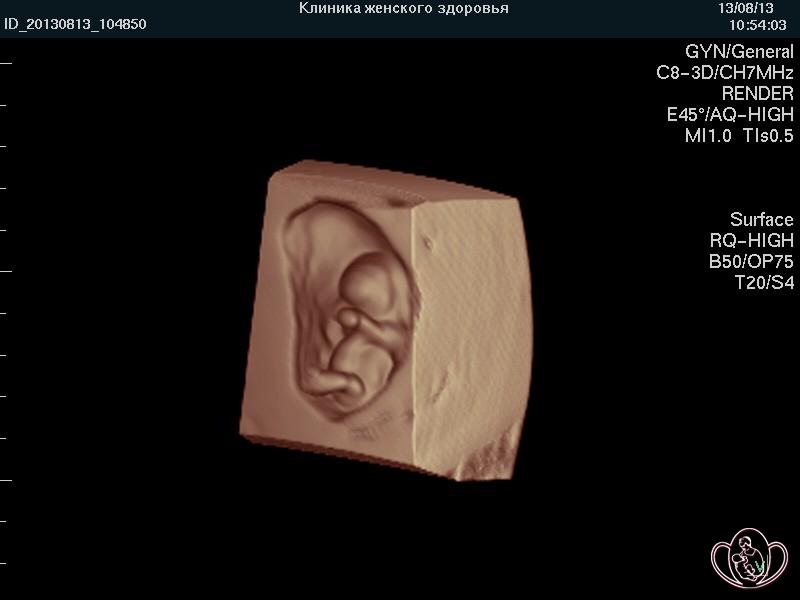 |
| 3D-фото лица плода 22 недель. Виден большой родничок между лобными костями |
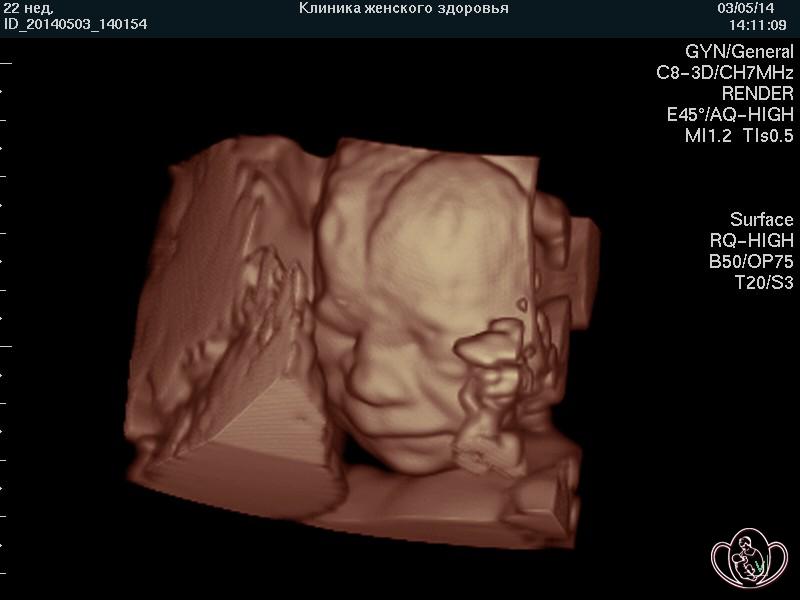 |
Обратите внимание на великолепное качество фотографий, выполненных на наших аппаратах экспертного класса.
Фото плода, сделанные нашими специалистами, Вы можете встретить на многих российских и зарубежных сайтах
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Какие упражнения можно делать беременным?
Интернет пестрит техниками и методиками комплексов упражнений для беременных, но нужно запомнить главное: прежде, чем приступать к занятиям, следует проконсультироваться у ведущего беременность медицинского специалиста. Организм каждой женщины индивидуален, для каждой есть своя система противопоказаний, а также показаний.
Как и при занятии любыми видами спорта, необходима система. Заниматься гимнастикой нужно регулярно – хотя бы по 10–15 минут трижды в неделю. Если определенное упражнение начинает приносить дискомфорт – кружится или болит голова, чувствуется непривычная усталость, то упражнение следует сразу же прекратить.
В каждом триместре организм женщины по-разному реагирует на физические нагрузки, поэтому для каждого периода беременности существуют свои комплексы упражнений.
Не следует забывать, что при выполнении физических упражнений нужно не только прислушиваться к своим ощущениям, пить достаточное количество воды, но и принимать витаминно-минеральные комплексы для беременных.
Во время беременности потребность в витаминах возрастает, а при повышенных физических нагрузках витамины и минералы расходуются интенсивнее чем обычно. К тому же некоторые витамины и минералы организм «теряет» вместе с потом.
Все необходимые матери и будущему ребенку витамины и минералы содержатся, как правило, в специальных витаминно-минеральных комплексах для беременных. Например, Прегнотона Мама – это Омега-3 и 15 самых необходимых во время беременности витаминов и минералов.
I триместр
Несмотря на отсутствие видимых признаков беременности, первый триместр — самый опасный для женщины из-за угрозы потери ребенка. Поэтому прежде всего следует научиться дыхательным упражнениям, расслаблению, отказаться от всех опасных видов спорта с тяжелой нагрузкой на мышцы, внимательно следить за своим состоянием.
Если до беременности женщина не занималась спортом, приступать к тренировкам нужно с большой осторожностью, только по совету и рекомендации врача. В то же время здоровая физическая активность способна ослабить симптомы токсикоза, смены настроения, депрессии
В то же время здоровая физическая активность способна ослабить симптомы токсикоза, смены настроения, депрессии.
Самые важные тренировки на период первого триместра – это дыхательные гимнастики, на укрепление мышц таза, плавание и медленная долгая ходьба не меньше получаса.
Дыхательная гимнастика поможет организму расслабиться, получить необходимое количество кислорода, нормализовать давление.
Ходьба в умеренном темпе также улучшит кровообращение и укрепит мышцы. Обязательно следить за показателями пульса!
Плавание – самый безопасный и полезный спорт для беременной женщины. Развиваются практически все группы мышц, и нет большой нагрузки на позвоночник и суставы.
II триместр
Во втором триместре организм будущей мамы уже «привыкает» к беременности, поэтому можно увеличивать время и виды занятий спортом. В это время следует готовиться к возрастающей нагрузке на позвоночник и мышцы живота и ног, тренировать мышцы таза к предстоящим родам.
Гимнастика, пилатес, фитнес, йога – разрешены во втором триместре, но заниматься нужно под присмотром специалиста, работающего с беременными женщинами или в специальных группах для будущих мам.
III триместр
В третьем триместре беременности женщина теряет привычную подвижность, поэтому большую часть упражнений выполнять тяжело и даже опасно. Все их желательно делать лежа на боку или сидя, следить за пульсом и общим самочувствием. На большом сроке не рекомендуются тренировки на растяжку.
Третий триместр – это подготовка к родам, поэтому самые необходимые тренировки в этот период – на мышцы таза, дыхание и релаксацию (для отдыха между схватками). Несмотря то, что женщина в это время скована в движениях, занятия помогают ей не набрать лишний вес, нормализовать давление, избежать болей в спине, отеков ног.
Почему беременность после ЭКО требует повышенного внимания?
Беременность после ЭКО имеет свои специфические моменты. В первую очередь, они связаны с причинами, по которым женщине пришлось прибегнуть к этой процедуре для того, чтобы стать мамой:
- Клеточный фактор (возраст женщины старше 35 лет, малое количество яйцеклеток) — в этом случае у женщины как правило уже бывают какие-то «болячки» (давление, «почки», «вены», «спина», мигрени и т. д.), которые во время беременности активируются и мешают ее нормальному течению. Так, например, при склонности к повышенному давлению (гипертонической болезни) или заболеваниях почек у женщин существенно возрастает риск развития во время беременности такого ее осложнения, как ГЕСТОЗ — (повышение артериального давления, отеков на ногах, нарушения работы почек (выделения белка с мочой). В тяжелых случаях гестоз может привести к преждевременной отслойке плаценты, кровотечению и необходимости экстренного кесарева сечения независимо от срока беременности, поэтому шутить с этим нельзя.
- Мужской фактор (неудовлетворительное качество спермы, требующее ее специальной обработки, выбора сперматозоида для оплодотворения клетки, а иногда — операции, чтобы получить сперматозоиды из яичек). Этот фактор повышает риск формирования эмбриона с генетическими мутациями, в результате которых он может остановится в развитии на ранних сроках беременности.
- Аутоиммунный фактор (по-простому — аллергическая реакция организма на клетки эмбриона или несовместимость с партнером, когда женский организм вырабатывает агрессивные антитела против клеток супруга). Это один из самых сложных факторов невынашивания беременности. Его труднее всего преодолеть, требуется лечение гормональными препаратами, иммунокорректорами, сеансами плазмафереза.
- Нарушение проходимости маточных труб (возможно даже у молодой, в остальном здоровой пары). В такой ситуации повышен риск гиперстимуляции яичников в программе ЭКО, при которой вырабатывается непривычно большое и поэтому агрессивное для организма женщины количество гормонов. Они, в свою очередь, вызывают серьезные нарушения в работе других органов и систем — могут привести к выпоту жидкости из сосудистого русла в брюшную, а в тяжелых случаях — плевральную полость и даже в сердечную сумку, нарушить работу сердечно-сосудистой системы, почек и т. д. В перспективе, при прогрессировании беременности, особенно если эта беременность многоплодная, эти риски возрастают, и такие женщины требуют особого внимания и комплексной терапии в условиях стационара.
- Многоплодная беременность (двойня, редко — тройня) частая ситуация после ЭКО, достаточно непростая для матери, все риски и проблемы в этом случае возрастают в два и более раз. Особенно это касается риска невынашивания беременности, преждевременных родов, и таких проблем, как гестоз. Но все это вовсе не значит, что нужно впадать в уныние, паниковать, нервничать, перелопачивать тонны малопонятной и от этого еще более страшной литературы, бояться выпить любую таблетку, особенно гормоны и замирать на кровати, сложив руки на груди на весь период беременности, чтобы, не дай Бог, лишний раз не пошевелиться, и не спровоцировать «чего-либо такого». Можно понять женщин, которые уже однажды сталкивались с проблемами невынашивания беременности после ЭКО, и их действительно пугает все, что происходит в их организме после зачатия. Нагрубание молочных желез — плохо, отсутствие нагрубания — еще хуже, боли «как перед менструацией» — все пропало, «ничего не болит» — значит все идет не так… Но хочется все-таки всех успокоить — не так все страшно, как это можно себе представить.
Сохранить и благополучно доносить «экошную» беременность поможет правильное обследование, проведенное до протокола ЭКО, и адекватное выполнение рекомендаций врача после программы.









